内科学 第10版 「脂質異常症」の解説
脂質異常症(脂質代謝異常)
血清リポ蛋白の増加により,血中の脂質が増加する病態を高脂血症(hyperlipidemia)とよぶ.最近では,一部のリポ蛋白の低下する低脂血症も含めて,脂質異常症と総称する.基準値が設定されている(表13-4-2).
分類
原因によって原発性と続発性に大別される.基準値をこえた血清脂質の種類によって,高コレステロール血症,高トリグリセリド血症,低HDLコレステロール血症のような呼称が一般に使用される.高脂血症の場合,増加するリポ蛋白の種類によって6つの表現型に分類される(表13-4-3).原発性高脂血症では原因遺伝子名(リポ蛋白リパーゼ欠損症など)や,臨床的特徴(家族性高コレステロール血症(familial hypercholesterolemia:FH)などを冠した疾患名が一般に用いられる.
原因・病因
高脂血症の場合,該当するリポ蛋白の産生の亢進,異化の低下,または両者による.リポ蛋白間の脂質転送障害も原因になる.低脂血症の場合,該当するリポ蛋白の産生の低下,異化の亢進,または両者による.
疫学
集団のなかでは血清コレステロール値はほぼ正規分布を示し,その平均値は集団によって異なる.7つの国の一般人口集団を対象とした比較調査において,血清コレステロール値と虚血性心疾患死亡率との間に強い正の相関が報告された.1960年前後の日本人はフィンランド人に比較して約100 mg/dL低かった.ところが,最近数十年の間に日本人の血清コレステロールの平均値は増加し,逆に低下傾向にある米国人の血清コレステロールの平均値とほぼ同等の値になっている.血清コレステロールの平均値が最も高いのは男性では40歳代で,女性では閉経後の50歳代になっている.2010年国民健康・栄養調査の報告によると,脂質異常症が疑われる者の割合は男性22.3%,女性17.7%である.2000年に比して,男性は変わらないが,女性は増加している.年齢との関係では,男女とも,30歳代から70歳以上にかけてその頻度は単調増加し,増加率は50歳以降の女性で著しい.
FHのヘテロ接合体は300~500人に1人,ホモ接合体は100万人に1人と推定されている.創始者効果(founder effect:隔離された個体群が新たにつくられるときに新個体群の個体数が少ない場合,もとにあった個体群とは異なった遺伝子頻度の個体群ができること)による集積地域が知られている(レバノン,ケベック州のフランス系カナダ人,南アフリカのアフリカーナー,アシュケナージ系ユダヤ人).日本の北陸地方ではヘテロ接合体は200人に1人とやや高頻度と報告されている.
家族性複合型高脂血症(FCHL)の頻度は100人に1人,Ⅲ型高脂血症の頻度は0.01~0.02%,LPL欠損症の頻度は100万人に1人と推定されている.
病理
脂質異常症には黄色腫・アテローム性動脈硬化を合併しやすい.脂質を蓄積したマクロファージである泡沫細胞が真皮や腱に集簇し黄色腫を形成する.Touton型巨細胞を認める場合もある.
臨床症状
病型に応じた症状を呈する.軽度の脂質異常症は無症状である. 重度の高脂血症は黄色腫を伴う.部位と形状から,眼瞼,腱,結節性,扁平,手掌線条,発疹性黄色腫に分類される.眼瞼黄色腫は上眼瞼内側の扁平な隆起で,高コレステロール血症以外に正脂血症にも認められる.腱黄色腫はFHに高頻度に認め,Ⅲ型高脂血症に認める場合もある.アキレス腱が好発部位で(図13-4-11),手背伸筋腱にも認められる.結節性・扁平黄色腫はFHホモ接合体,重症FHへテロ接合体,Ⅲ型高脂血症の一部で,手足,膝,肘などの皮膚の擦れる部位に好発する.FHホモ接合体では臀部にも扁平黄色腫が出現する.手掌線条黄色腫は手掌のしわに沿う黄色腫でⅢ型高脂血症に特徴的である.発疹性黄色腫は,重症の高トリグリセリド血症(Ⅰ・Ⅴ型)において,臀部・肘・肩・大腿伸側に多発する丘疹で,トリグリセリドが低下すると消失する.FHには角膜輪を認めることもある.
代表的な高脂血症の合併症には冠動脈疾患,末梢動脈疾患,急性膵炎がある.冠動脈疾患はⅡ型やⅢ型高脂血症に合併しやすく,特にFHは若年性冠動脈疾患が特徴で,ホモ接合体では3歳での心筋梗塞の報告もあり,欧米では30歳以上の生存例はまれ,日本での未治療者の平均死亡年齢は31歳と報告されている.無治療のFHへテロ接合体は約60%が心臓死し,平均死亡年齢は男性56歳,女性68歳と報告されている.心筋梗塞の発症は男性では30歳以降で一定の割合で増加し,女性では50歳未満ではまれである(図13-4-12).FHホモ接合体では大動脈の弁上狭窄が認められる場合がある.Ⅲ型高脂血症には末梢動脈疾患が合併しやすい.重症の高トリグリセリド血症(Ⅰ・Ⅴ型)は急性膵炎を併発し得る.
低脂血症も軽症例は無症状であるが,無βリポ蛋白血症や家族性低βリポ蛋白血症のホモ接合体は,脂肪の吸収障害に起因する脂肪便・下痢,脂溶性ビタミン不足に起因する脊髄小脳変性症,網膜色素変性症を併発する.溶血性貧血のため,胆石の頻度が増加する.
LCAT欠損症・魚眼症では角膜混濁,Tangier病ではオレンジ色の扁桃腫大,肝脾腫,角膜混濁,末梢神経障害などを合併するため,それに関連した臨床症状を呈する.
検査成績
血清TG値は食事の影響を受けるので,原則12時間以上絶食後に採血する.
1)血清脂質:
総コレステロール(TC),トリグリセリド(TG),HDL-C値は該当する脂質異常症の病型に応じた異常値を呈する.リン脂質も連動して異常値を呈する.LDL-CはFriedewald法で算出する(TC-HDL-C-TG/5).LDL-Cの直接測定法はキット間の誤差や特殊例でのはずれ値の問題が未解決のため推奨されていない.TG>400 mg/dLではこの式は使えないので,non-HDL-C(=TC-HDL-C)を用いる.LCAT欠損症や肝障害ではコレステロールのエステル化が障害されるので,TCに占める遊離コレステロールの比率が増加する.
2)血清リポ蛋白:
電気泳動,超遠心,高速液体クロマトグラフィ,核磁気共鳴などのリポ蛋白分析法がある.実際の診療で血清リポ蛋白分析が必要になるのは,TCとTGの両者が増加した複合型高脂血症の場合である.LDLとVLDLの2種類のリポ蛋白が増加するⅡb型とレムナントが増加するⅢ型がある.アガロースやポリアクリルアミドを支持体とした電気泳動を行うと,Ⅲ型ではβ位からpre-β位にかけて連続したbroad-βバンドとよばれるバンドが出現する.ポリアクリルアミド電気泳動のmidbandもレムナントの増加を反映する.血清TG値に対するVLDL中のTCの比率が0.25以上はⅢ型の診断を支持する.閉塞性黄疸で出現するLpXとよばれるリポ蛋白は寒天を支持体とした電気泳動で検出できる.Ⅰ・Ⅴ型で出現するカイロミクロンの有無は血清静置試験でも判定できるが,電気泳動法で原点にとどまるカイロミクロンの有無も参考になる.
3)アポ蛋白:
アポAⅠ,AⅡ,B,CⅡ,CⅢ,E ,(B48,AV)の定量が可能である.それぞれのアポ蛋白の欠損症の診断に有用である.Ⅲ型高脂血症ではアポEが比較的選択的に増加するので,ほかのアポ蛋白や脂質値との比率がスクリーニング検査に利用される.さらに,アポEの表現型あるいは遺伝型を決定する.
4)酵素:
LPL,肝性リパーゼ(HL),内皮リパーゼ(EL),LCAT,コレステロールエステル転送蛋白(CETP),リン脂質転送蛋白(PLTP),PCSK9などの活性あるいは蛋白量を測定して,欠損症などを診断する.LPL・HL・ELは毛細血管内皮細胞内腔面のヘパラン硫酸プロテオグリカンに結合しているので,ヘパリン静注後に流血中に遊出する酵素を定量する.
5)LDL受容体活性:
培養皮膚線維芽細胞やリンパ球に対する標識LDLの結合や取り込みを定量して受容体活性を測定する.
診断・鑑別診断
表13-4-2の基準値をこえれば脂質異常症と診断できる.脂質値が極端な高値・低値の場合,リポ蛋白分析などによってさらに詳細な診断を行う.続発性脂質異常症をきたす疾患(表13-4-4)が除外されれば原発性脂質異常症として家族歴や随伴する身体所見を調べる.ネフローゼ症候群や甲状腺機能低下症は見逃されやすいため,尿検査は必須で,中高齢の女性は甲状腺の触診や甲状腺機能検査を実施する.家族歴を聴取する際は,虚血性心疾患の有無やその発症年齢にも配慮する. 高LDL-Cでは,ネフローゼ症候群や甲状腺機能低下症が除外されれば,FHとその類縁疾患を疑い,丁寧に高LDL-Cと早発性冠動脈疾患の家族歴を徴収し,さらに,アキレス腱黄色腫をはじめとする黄色腫や角膜輪を確認する.TCとTGが同程度にともに高い場合には,LDLとVLDLの2種類のリポ蛋白が増加するⅡb型かIDLが増加するⅢ型の場合がある.頻度はⅡb型が圧倒的に多いが,Ⅲ型を見逃さないために,電気泳動などによるリポ蛋白分析を行って,IDLの増加がないかを確認したい.またⅡb型ではFCHLの可能性もあるため,やはり丁寧な家族歴の聴取が診断に欠かせない.高TGでは,たとえば1000 mg/dLをこえる著明な高TGではカイロミクロンの増加するⅠ型かⅤ型が疑われるため,LPL欠損症などの原発性高脂血症を疑って,原因究明のために検査に進むべきである.500 mg/dL前後までの高TGの原因には飲酒・肥満・糖尿病が原因の一部になっている場合が多い.TGが増加するとHDL-Cは低下する関係があるので,TGが増加していないときの低HDL-Cには注意する.たとえば,30 mg/dL未満のような異常低値ではLCAT欠損症などの原発性低HDL-Cを疑って,原因究明のための検査に進むべきである.
重要な原発性脂質異常症の特徴を以下に記す.
1)FHとその類縁疾患:
FHはLDL-C高値,若年性冠動脈疾患,腱・皮膚黄色腫を3徴とする常染色体優性遺伝疾患である.LDL受容体以外にPCSK9,アポBの遺伝子異常が同定されている.1974年にBrownとGoldsteinによってLDL受容体異常が原因として同定された.これまでに1000種類以上の変異が報告されている.受容体機能によって5種類に分類されている(図13-4-13).アポB100のLDL受容体結合部位の変異により,受容体結合能を失ったアポB100は家族性欠陥アポB-100血症(familial defective apoB-100:FDB)とよばれ,欧米では高頻度だが,日本では未報告である.PCSK9の機能獲得型(gain-of-function)変異はLDL受容体を減少させるため,LDL受容体異常に類似した臨床像を呈する.常染色体劣性高コレステロール血症(autosomal recessive hypercholesterolemia:ARH)はLDL受容体adaptive protein 1(LDLRAP1)の異常に起因する.臨床診断されたFHへテロ接合体の6~8割でこれらの遺伝子異常が同定される.FH患者とその家族の血清TC値は3峰性の分布を示す(図13-4-14).正常者は179±26 mg/dL,ヘテロ接合体338±63 mg/dL,ホモ接合体713±122 mg/dLで,各群間にオーバーラップがあり,血清脂質値だけでは鑑別は困難なこともある.黄色腫は診断の手がかりとして重要だが,20~30%の患者には黄色腫が認められない.FHの診断基準が改訂された(表13-4-5).
2)Ⅲ型高脂血症:
おもにレムナントリポ蛋白が増加する.broad βバンドの出現等を手がかりに診断する.アポEのε2/ε2の保因者(0.2%の頻度)に他の要因が加わって発症する場合が多い.アポE2はアポE3と異なり,LDL受容体結合能がない.発症の危険因子に,糖尿病,甲状腺機能低下症,肥満,閉経,他の原発性高脂血症などがある.優性遺伝形式をとるアポE変異も報告されている.
3)家族性複合型高脂血症(familial combined hyperlipidemia:FCHL):
Ⅱb型の高脂血症を基盤とするが,食事等の影響でⅡa型やⅣ型にも変動し,家族の高脂血症も一定のパターンを示さない.約100人に1人の頻度で多遺伝子性疾患と考えられている.思春期以降に発症し,黄色腫は認めないが,冠動脈疾患を高頻度に合併する.VLDL合成の過剰を基本病態とし,血清アポB高値で粒子径の小さなsmall dense LDLが増加する.
4)LPL欠損症とその類縁疾患:
カイロミクロンが増加するⅠ型かⅤ型高脂血症の原因となる.LPLの補酵素であるアポCⅡの欠損も同様の臨床像を呈する.したがって,Ⅰ・Ⅴ型高脂血症では,LPL活性とアポCⅡを定量する.著明な高TG血症にアポAVやGPIHBP1の変異も報告されている.LMF1(lipase maturation factor 1)の欠損はLPLとHLの両者を欠損する.
5)CETP欠損症:
日本の高HDLコレステロール血症の大部分を占める.HDL-Cはホモ接合体で130~250 mg/dLと正常の3~6倍に著増し,ヘテロ接合体でも2倍に増加する.コレステロールエステルやアポEに富むHDL2やHDLc亜分画の大粒子サイズのHDLが増加している.LDLは多分散で不均一な径となり,平均粒子径は減少している.第14イントロンの最初のGがAに置換した点変異(int14)とD442Gの2種類の変異である.秋田県大曲地区やハワイの日系米人において動脈硬化合併の増加が報告されている.
6)無βリポ蛋白血症(abetalipoproteinemia:ABL):
網膜色素変性症と有棘赤血球を伴った症例がBasenとKornzweigによって1950年に報告された.その後,βリポ蛋白の欠損に起因する低コレステロール血症を伴うことがわかり,無βリポ蛋白血症と命名された.常染色体劣性のまれな疾患で,ミクロソームトリグリセリド転送蛋白(microsome triglyceride transfer protein:MTP)の遺伝子異常に起因する.
7)家族性低βリポ蛋白血症(familial hypobetalipoproteinemia:FHBL):
常染色体優性で,ヘテロ接合体も軽い低コレステロール血症を呈する.重症例のホモ接合体の臨床症状はABLと区別がつかない.アポBの遺伝子異常かPCSK9の機能欠失型変異(loss-of-function mutation)に起因する.アポB異常の場合,そのほとんどが短縮アポBとなる.リポ蛋白の合成低下例もあるが,短縮アポBはLDL受容体結合領域の欠損にもかかわらず,アポB-100に代わってアポEがLDL受容体に結合して,血中の異化速度は速くなる.
8)LCAT欠損症:
低HDLコレステロール血症,高トリグリセリド血症,コレステロールエステル比の著明な低下をきたす.前述の角膜混濁以外に,標的赤血球などの赤血球形態異常と溶血性貧血,腎障害が3徴.角膜混濁のみ認める魚眼病とよばれる病型はLCAT欠損症の不全型と理解されている.古典的LCAT欠損症の大部分で蛋白尿を認めるが,蛋白尿にとどまる症例から腎不全に至る重症例まで多様である.糸球体基底膜への遊離コレステロールとリン脂質の沈着が認められる.
9)Tangier病:
1961年に全身の脂質蓄積を呈する症例が米国バージニア州のTangier島で発見された.HDL-Cの欠損か著しい低値を示す.ATP-binding cassette transporter A1(ABCA1)の異常のため,末梢細胞から遊離コレステロールをHDLへ引き渡すことができない.
経過・予後
脂質異常症はそれ自体で冠動脈疾患のリスクであり,ほかのリスクファクターが加わると相乗的にリスクが増大する.FHヘテロ接合体の冠動脈疾患の発症率は健常人の約100倍に増加している.喫煙,糖尿病,高トリグリセリド血症,低HDLコレステロール血症の合併は,リスクファクターである.
治療・予防
「動脈硬化性疾患予防ガイドライン2012」では,心血管イベント発症の絶対リスクに応じてカテゴリーⅠ~Ⅲ,2次予防と4段階に層別化し(図13-4-15・13-4-16),管理目標値を設定する(表13-4-6).高リスクほどLDLコレステロールまたはnon-HDL-Cの目標値は低い.
1)生活習慣:
脂質異常症の治療の目的は総脈硬化症の予防にある.したがって,単に血清脂質を改善させるだけでなく,動脈硬化予防効果のある生活習慣を指導する.特に,禁煙と肥満の是正は重要である.①食事療法 適正体重の維持,エネルギー比の適正化,飽和脂肪酸の制限(エネルギー比4.5%以上7%未満),食物繊維の充足,ビタミンの充足,減塩とミネラルの充足.LDL-C低下のためには,コレステロール摂取を1日200 mg以下に制限する.LDL-Cが低下する場合にはリスポンダーと見なして継続する.トランス脂肪酸の摂取も制限する.植物ステロールと多価不飽和脂肪酸を多く摂取する.
TG低下のためには,総脂肪摂取量を制限し,n-3系多価不飽和脂肪酸を多く摂取する.糖質(特にフルクトース)とアルコールを制限する.カイロミクロンを低下させるためには,中鎖脂肪酸やn-3系多価不飽和脂肪酸を主体として脂質エネルギー比を15%以下に制限し,禁酒とする.②運動療法 運動療法によってHDL-Cが増加する.また,歩行を中心とした低強度から中強度の運動習慣をもつものは,そうでないものに比較して心血管イベントと同時に総死亡率も低下するので,積極的な運動を推奨する.
2)薬物療法:
一次予防で3~6カ月生活習慣の改善を継続してもLDL-Cの目標値が達成できない場合は,リスクに応じて薬物療法を考慮する.二次予防では生活習慣改善とともにLDL-C 100 mg/dL未満を目指して薬物療法を考慮する.高LDLコレステロール血症に対してはHMG-CoA還元酵素阻害薬(スタチン)が推奨される.高リスクの高LDLコレステロール血症に対してはスタチンに加えてイコサペント酸エチル(EPA)投与も考慮する.高トリグリセリド血症,特に低HDLコレステロール血症を伴う場合には,フィブラート系薬剤やニコチン酸誘導体などの薬物療法を考慮する.①スタチン コレステロール合成の抑制によって,肝臓におけるLDL受容体の発現を誘導する.そのため,LDLやIDLの異化が亢進する.肝臓からのVLDL合成も抑制するため,血清TG値も低下する.副作用として肝障害,CK上昇,横紋筋融解症などがある.②陰イオン交換樹脂(レジン) 腸管内の胆汁酸を吸着し,胆汁酸の再吸収による腸管循環を阻害することにより,コレステロールから胆汁酸への異化を促進する.その結果,体内のコレステロールプールが減少し,LDL受容体の発現が誘導される.腎障害のためスタチンの安全性に懸念のある場合,スタチンに忍容性がない場合,妊娠中および妊娠の可能性がある女性では第一選択になりうる.スタチンとの併用で有効性が高い.TG上昇作用があるため,Ⅱa型高脂血症が対象となる.便秘,腹部膨満感などの消化器症状がおもな副作用である.③プロブコール 抗酸化物質であるBHTが2つ結合した構造を有するため,強い抗酸化作用と脂溶性を示す.LDL異化の亢進がLDL-C低下のおもな機序である.HDL-C低下作用もあり,ABCA1の抑制とCETPの活性亢進が機序として想定されている.副作用には消化器症状,肝障害,発疹,QT延長などがあり,torsade de pointesも報告されている.④ニコチン酸誘導体 ニコチン酸受容体GPR109bを介して効果を発揮する.ホルモン感受性リパーゼ活性を抑制し,脂肪組織からの脂肪酸の放出を阻害し,その結果,VLDLの産生を抑制する.アポA-Ⅰの異化を抑制する.LDL-CとTGを低下し,HDL-Cを増加する.副作用に皮膚掻痒,血管拡張による顔面紅潮がある.耐糖能を悪化させ,尿酸値を増加させる.⑤フィブラート系薬剤 PPARαのリガンドとして作用し,脂肪酸β酸化亢進,LPL産生増加,アポCⅢ産生抑制,アポA-Ⅰ,アポA-Ⅱ産生増加などの作用があり,TG低下とHDL-C増加をもたらす.腎機能低下例では横紋筋融解を起こしうる.スタチンとの併用でもそのリスクが増加する.⑥エゼチミブ(小腸コレステロールトランスポーター阻害薬) 小腸絨毛上皮細胞のNPC1L1機能の阻害により,食事と胆汁由来のコレステロール吸収を抑制する.LDL受容体の誘導を介してLDL-Cを低下する.スタチンとの併用で強いLDL-C低下作用を発揮する.副作用は比較的少ないが,消化器症状が知られている.
3)開発中の薬剤:
①アポBに対するアンチセンスオリゴヌクレオチド(ASO) 肝細胞におけるアポBの合成を抑制し,LDL-Cを低下させる.FHホモ接合体にも有効である.②MTP阻害薬 ABLと同様の機序でVLDLの分泌を抑制し,LDL-Cを低下させる.FHホモ接合体にも有効である.③PCSK9阻害薬 PCSK9活性阻害作用を有するモノクローナル抗体はLDL受容体の発現増加を介してLDL-Cを低下させる.④CETP阻害薬 CETP活性の阻害を介して,HDL-Cを増加させる.LDL-C低下作用も併せ持つ.心血管イベント抑制効果は確認されていない.⑤ACAT阻害薬 ACAT1は動脈硬化巣の泡沫細胞,ACAT2は小腸絨毛上皮細胞と肝細胞の遊離コレステロールをエステル化する酵素であり,後者はリポ蛋白産生も制御する.非選択性のACAT阻害薬は血管内超音波を用いてプラク容積の抑制が示されなかった.ACAT2選択性のピリピロペンAとその誘導体には比較的強力なLDL-C低下作用がある.
4)LDLアフェレシス:
体外循環を用いてLDLを吸着除去する治療方法で,日本ではデキストラン硫酸LDL吸着法(dextran sulfate absorption LDL-apheresis)を用いたリボソーバーシステムが普及している(図13-4-17).1~2週に1回の頻度で実施し,FHホモ接合体を始めとする難治性高コレステロール血症,閉塞性動脈硬化症,巣状糸球体硬化症が保険適応になっている.LDL吸着カラムは陰性荷電をもつため,血液凝固系を賦活化し,ブラジキニンが上昇する.アンジオテンシン変換酵素阻害薬併用で,ブラジキニン急上昇によるアナフィラキシー様症状を引き起こす.
5)肝臓移植:
FHホモ接合体には肝移植の有用性が示されている.日本でも生体部分肝移植が報告されている.
6)遺伝子治療:
FHホモ接合体に対する遺伝子治療が実施された.部分切除した肝臓をコラゲナーゼ処理により肝細胞の単層培養を行い,レトロウイルスを用いてLDL受容体の遺伝子導入を行い,門脈から戻すという方法である.効果は不十分で,今後の改良が必要である.
禁忌
妊娠または妊娠を希望する女性にはスタチンとフィブラート系薬剤,腎機能低下例にはフィブラート系薬剤,アンジオテンシン変換酵素阻害剤使用例にはデキストラン硫酸LDL吸着法は禁忌である.[石橋 俊]
■文献
日本動脈硬化学会編:動脈硬化性疾患予防ガイドライン,共和企画,東京,2012.馬淵 宏:高脂血症入門,文光堂,東京,2005.村勢敏郎:高脂血症診療ガイド,文光堂,東京,2005.

表13-4-2

表13-4-3

表13-4-4

表13-4-5

表13-4-6
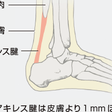
図13-4-11

図13-4-12
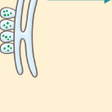
図13-4-13
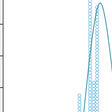
図13-4-14
図13-4-15
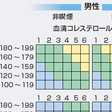
図13-4-16
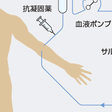
図13-4-17
出典 内科学 第10版内科学 第10版について 情報
EBM 正しい治療がわかる本 「脂質異常症」の解説
脂質異常症
●おもな症状と経過
脂質異常症とは、血液中の脂質が多くなりすぎた状態をいいます。
血液中の脂質には、コレステロール、中性脂肪、リン脂質、遊離脂肪酸の4種類がありますが、健康上おもに問題となるのはコレステロールと中性脂肪です。健康診断や人間ドックなどでもこれらの値が測定されます。
両者を総称して脂質異常症と呼んでいますが、コレステロールが多い場合は「高コレステロール血症」、中性脂肪が多い場合は「高トリグリセリド血症(高中性脂肪血症)」と呼び分けたほうが、より正確に血液の状態を表すことになります。
高コレステロール血症にしろ、高トリグリセリド血症にしろ、軽症の場合はこれといった自覚症状はありません。糖尿病(とうにょうびょう)や慢性肝炎などと同様、本人に苦痛や症状が現れないまま進行していく“沈黙の病気”の代表的なものといえるでしょう。まれに、血液中の脂質の値が極端に高いと、黄色腫(おうしょくしゅ)というコレステロールのかたまりが手足の関節やまぶたに現れることがあります。
血液中の脂質の測定は健康診断などでは必ず行われる検査ですから、それを受けていさえすれば、見逃すことはありません。加齢は脂質異常症の危険因子のひとつです。男性では40歳以上、女性では50歳以上を目安に、定期的な検査を行うことが勧められます。
脂質異常症が健康上、なぜ、これだけ注目されるかといえば、動脈硬化の最大の危険因子であるからです。日本人の死因の上位を占める病気、たとえば心筋梗塞(しんきんこうそく)や脳梗塞は、いずれも動脈硬化が関係しています。つまり、脂質異常症を放置しておくことは、生命にかかわる深刻な病気を引きおこす下地をつくっているようなものであり、軽症で症状がないからといって日常生活の改善や治療をしないままでいることは、寿命を縮める行為であるといっても過言ではありません。
血液中のコレステロールが過剰になると、余分なコレステロールが血管壁にへばりつき、血管壁を傷つけ、さらにその傷口にコレステロール以外にもいろいろな物質が入り込み、ドロドロしたこぶ状のかたまりをつくります。そして、血管は弾力を失うとともに血液の通り道が狭まり、血液の流れが悪くなっていきます。完全にかたまりが血管を塞(ふさ)ぐ栓(血栓)のようになる場合もあり、これが脳に発生すれば脳梗塞、心臓の動脈に発生すれば狭心症や心筋梗塞などがおこります。
また、中性脂肪が著しく多くなると慢性膵炎(すいえん)を発症したり、肝臓に沈着して脂肪肝になることもあります。
遺伝の影響やほかの病気が明らかな原因となっている場合を除いて、脂質異常症では、食生活や運動習慣など、悪化させる要素や危険因子が明らかになっていますから、異常が指摘されたら、まずは、生活習慣を見直し改善を図るようにします。
●病気の原因や症状がおこってくるしくみ
脂質異常症には大きく分けると二つの原因があります。ひとつは、遺伝によるもので家族性脂質異常症と呼ばれます。もうひとつは、動物性脂肪の多い食品をとりすぎる食生活、運動不足、喫煙などの生活習慣、あるいは糖尿病、肥満、甲状腺(こうじょうせん)機能低下症、腎疾患(じんしっかん)などの病気によっておこっているもので、これは二次性脂質異常症と呼ばれます。
コレステロールや中性脂肪は、脂肪ですからそのままの形では水が主成分である血液に溶けることができません。コレステロールや中性脂肪は細胞膜やホルモンの材料となったり、いざというときのエネルギー源の予備としてためられたり、体のなかでさまざまな役割をしています。必要としている場所に移動するためには、血液に溶け込んで血流に運ばれなければなりません。
そこで、コレステロールも中性脂肪も、血液のなかでは、水にも脂肪にもなじみやすいある種のたんぱく質とリン脂質に包み込まれた形で存在しています。
このようにコレステロールや中性脂肪とたんぱく質とリン脂質が結合したものをリポたんぱくといいます。血液検査などで測定しているのは、実はコレステロールや中性脂肪そのものの量ではなく、それらを含む全体の量を測っています。
リポたんぱくはおもに4種類ありますが、コレステロールを多く含むリポたんぱくは、LDLコレステロールとHDLコレステロールです。いわゆる悪玉、善玉は、これらのリポたんぱくを指しています。
悪玉といわれるLDLは肝臓でつくられたコレステロールを全身の必要な場所に運びます。逆に善玉といわれるHDLは全身に運ばれても使いきれずに余ったコレステロールを回収して、肝臓へ運びます。
血液中でLDLが多くなってしまうと、HDLの回収が間に合わず、血液中に余分に取り残されたLDLは血管にへばりついて動脈硬化を促進します。これが、LDLを悪玉、HDLを善玉と呼ぶゆえんです。つまり、動脈硬化の直接的な原因となるのはLDLということになります。LDLは少ないほうが、HDLは多いほうが好ましい状態といえます。
そこで、血液検査で調べられる総コレステロール値、中性脂肪値、LDLコレステロール値、HDLコレステロール値のうち、注目すべきは、総コレステロール値というよりもLDLとHDLのバランスであり、LDLと中性脂肪との関係です。
たとえば、血液中にLDLが過剰になった場合、あるいはHDLが少なくなった場合、LDLコレステロールは血管壁の細胞に多く取り込まれていき動脈硬化を引きおこします。しかし、LDLがある程度多くても、HDLが多くあれば血管壁のコレステロールが回収されます。つまり、高LDLコレステロール血症ばかりではなく低HDLコレステロール血症をも考慮した診断が重要になってきます。動脈硬化をおこす直接の原因はLDLコレステロールが、血管壁に取り込まれることでおこりますが、中性脂肪はこのLDLをさらに取り込みやすい状態にする働きがあると考えられています。
脂質異常症の診断基準は血液検査によります。HDLコレステロールが40ミリグラム/デシリットル未満、LDLコレステロールが140ミリグラム/デシリットル以上、中性脂肪が150ミリグラム/デシリットル以上です。
以前は総コレステロールの量が判断基準の重要な指針となっていましたが、最近ではLDLコレステロールとHDLコレステロールを別々に測定するようになってきています。
●病気の特徴
食生活が欧米化することによって、戦後の日本人のコレステロール値は急速に上昇しています。現在、50歳以上の2~3人に1人が脂質異常症だといわれています。
男性のコレステロール値は20歳代から上昇し50歳代でピークに達します。女性は40歳代までは同じ年齢の男性に比べて脂質異常症が少ない傾向にあります。これは女性ホルモンの影響によるものです。
したがって、閉経後の50歳代くらいの年齢になると女性も脂質異常症が多くなります。
よく行われている治療とケアをEBMでチェック
[治療とケア]食事療法と運動療法を行う
[評価]☆☆☆☆☆
[評価のポイント] 食事療法と運動療法は脂質異常症治療の基本となります。これらの治療によりLDLコレステロール値が低下します。食事療法では栄養バランスのよい食事にするとともに、肉類や乳製品など動物性脂肪が豊富な食品の摂取量を減らします。動物性脂肪にはLDLコレステロール値の血中濃度を上げる飽和脂肪酸が多く含まれているからです。運動療法では、ウオーキングなどの有酸素運動を行います。また、肥満であれば食事療法と運動療法で減量します。これらは非常に信頼性の高い臨床研究によって効果が確認されています。(1)(2)
[治療とケア]薬物療法を行う
[評価]☆☆☆☆☆
[評価のポイント] 食事療法・運動療法を行っても、なおLDLコレステロール値が目標値まで低下しない場合は、薬物療法を行います。HMG-CoA還元酵素阻害薬(かんげんこうそそがいやく)はLDLコレステロール値を低下させる作用がもっとも強いため、一般的に最初に用いられます。ときに小腸コレステロールトランスポーター阻害薬や陰(いん)イオン交換樹脂(こうかんじゅし)も用いられます。中性脂肪の値が高い場合は、クロフィブラート誘導体を用います。これらの効果は、非常に信頼性の高い臨床研究によって効果が確認されています。(1)
[治療とケア]脂質異常症を引きおこす原因となる病気があれば、その治療を行う
[評価]☆☆
[評価のポイント] 糖尿病、肥満、甲状腺機能低下症、腎疾患などほかの病気が原因で、二次的に脂質異常症が生じることがあります。その場合、原因となる病気の治療を優先することは、当然のことです。
[治療とケア]LDLアフェレーシス(除去)を行う
[評価]☆☆☆☆☆
[評価のポイント] 家族性脂質異常症の場合は、細胞の表面にあるLDL受容体が遺伝的に欠損しているため、LDLを細胞に吸収できず、薬物療法では十分にLDLが低下しないことも少なくありません。その場合はLDLアフェレーシス(除去)を行います。この治療の効果は、非常に信頼性の高い臨床研究によって確認されています。LDLはLDL受容体と結合して血管壁の細胞に取り込まれ、無害な物質に分解されます。LDL受容体が機能しない状態だとLDLは分解されず、血中に残り過剰となります。LDLアフェレーシスはLDLだけを吸着する物質をつめた筒のなかに血液を通過させる治療で、家族性脂質異常症の患者さんに対して行われます。(3)(4)
よく使われている薬をEBMでチェック
HMG-CoA還元酵素阻害薬
[薬名]メバロチン(プラバスタチンナトリウム)(1)
[評価]☆☆☆☆☆
[薬名]リポバス(シンバスタチン)(1)
[評価]☆☆☆☆☆
[薬名]ローコール(フルバスタチンナトリウム)(1)
[評価]☆☆☆☆☆
[薬名]リピトール(アトルバスタチンカルシウム水和物)(1)
[評価]☆☆☆☆☆
[評価のポイント] これらの薬のLDLコレステロール値を下げる効果は、非常に信頼性の高い臨床研究によって確認されています。
陰イオン交換樹脂
[薬名]コレバイン(コレスチミド)(1)
[評価]☆☆☆☆☆
[評価のポイント] コレスチミドのLDLコレステロール値を下げる効果は、非常に信頼性の高い臨床研究によって確認されています。
小腸コレステロールトランスポーター阻害薬
[薬名]ゼチーア(エゼチミブ)(5)(6)
[評価]☆☆☆☆☆
[評価のポイント] エゼチミブのLDLコレステロール値を下げる効果は、非常に信頼性の高い臨床研究によって確認されています。
高トリグリセリド(中性脂肪)血症に対して
[薬用途]クロフィブラート誘導体
[薬名]ベザトールSR/ベザリップ(ベザフィブラート)(1)
[評価]☆☆☆☆☆
[薬名]リピディル(フェノフィブラート)(1)
[評価]☆☆☆☆☆
[評価のポイント] これらの薬の中性脂肪を減らす効果は、非常に信頼性の高い臨床研究によって確認されています。
総合的に見て現在もっとも確かな治療法
脂質異常症の原因を明確にする
脂質異常症のあることがわかったなら、脂質異常症を引きおこしている病気(糖尿病、肥満、甲状腺機能低下症、腎疾患など)がないかどうか、あるいは遺伝的な家族性脂質異常症でないかどうか、の2点について明確にする必要があります。
特定の病気による二次性脂質異常症であれば、原因となっている病気の治療が当然必要になりますし、遺伝性の家族性脂質異常症では、LDLアフェレーシス(除去)などの特殊な治療法も考えて、厳格に血液中の脂質の量(レベル)をコントロールする必要があります。
食事療法と運動療法が治療の基本
それら以外の、大多数の脂質異常症の患者さんでは、喫煙、糖尿病、高血圧、肥満、運動不足など、ほかの動脈硬化促進因子(リスク因子)をどの程度もっているか、心筋梗塞になったことがあるか、などにより血液中の脂質の量(レベル)をどの程度まで下げるべきかが決まります。
これらのケースでは、まずは食事療法と運動療法が治療の基本となります。食事療法では、肉類や乳製品など動物性脂肪(飽和脂肪酸)が多い食品の制限や栄養バランスのよい食事への改善を行います。また、運動療法ではウオーキングなどの有酸素運動を行います。
それでもなおLDLコレステロール値が下がらない場合は、薬物療法が検討されます。
薬物療法の中心はHMG-CoA還元酵素阻害薬
脂質異常症の治療薬は、非常に有効なものがすでに多数開発されています。とくにHMG-CoA還元酵素阻害薬のメバロチン(プラバスタチンナトリウム)、リポバス(シンバスタチン)、ローコール(フルバスタチンナトリウム)、リピトール(アトルバスタチンカルシウム水和物)などは、現在、世界中で広く用いられていて、最近では、血清コレステロール低下作用とは別に、動脈硬化の予防効果があることも指摘されています。
また、高コレステロール血症については、陰イオン交換樹脂のコレバイン(コレスチミド)や小腸コレステロールトランスポーター阻害薬のゼチーア(エゼチミブ)の有効性も確認されています。
高トリグリセリド血症に対しては、クロフィブラート誘導体のベザトールSR/ベザリップ(ベザフィブラート)、リピディル(フェノフィブラート)などの薬剤を用います。
(1)Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) final report. Circulation. 2002;106:3143-3421.
(2)Stefanick ML, Mackey S, Sheehan M, et al. Effects of diet and exercise in men and postmenopausal women with low levels of HDL cholesterol and high levels of LDL cholesterol. N Engl J Med. 1998;339:12-20.
(3)Thompson GR, Lowenthal R, Myant NB. Plasma exchange in the management of homozygous familial hypercholesterolaemia. Lancet. 1975;1:1208-1211.
(4)Kroon AA, Aengevaeren WR, van der Werf T, et al. LDL-Apheresis Atherosclerosis Regression Study (LAARS). Effect of aggressive versus conventional lipid lowering treatment on coronary atherosclerosis. Circulation. 1996;93:1826-1835.
(5)Dujovne CA, Ettinger MP, McNeer JF, et al. Efficacy and safety of apotent new selective cholesterol absorption inhibitor, ezetimibe, in patients with primary hypercholesterolemia. Am J Cardiol. 2002; 90: 1092.
(6)Knopp RH, Gitter H, Truitt T, et al. Effects of ezetimibe, a new cholesterol absorption inhibitor, on plasma lipids in patients with primary hypercholesterolemia. Eur Heart J. 2003; 24: 729.
出典 法研「EBM 正しい治療がわかる本」EBM 正しい治療がわかる本について 情報
六訂版 家庭医学大全科 「脂質異常症」の解説
脂質異常症(高脂血症)
ししついじょうしょう(こうしけつしょう)
Dyslipidemia(Hyperlipidemia)
(代謝異常で起こる病気)
どんな病気か
血中のコレステロールやトリグリセリド(中性脂肪)が増加する状態を高脂血症といいます。高脂血症は動脈硬化の原因となりますが、血中のコレステロールには次に述べるように
コレステロールもトリグリセリドも水に溶けないので、特殊な蛋白質(アポ蛋白と呼ばれている)に付着して血液中を運ばれています。このコレステロールやトリグリセリドとアポ蛋白の複合体をリポ蛋白といいます。
リポ蛋白にはいくつかの種類があり、比重によりVLDL(超低比重リポ蛋白)、LDL(低比重リポ蛋白)、HDL(高比重リポ蛋白)などに分類されています。コレステロールには善玉と
LDLは血管壁に取り込まれて蓄積し動脈硬化を起こすので、LDLコレステロールを悪玉コレステロールと呼びます。逆に、HDLは血管や組織に蓄積したコレステロールを引き抜いて運ぶリポ蛋白なので、HDLコレステロールを善玉コレステロールと呼んでいます。トリグリセリドは主にVLDLによって運ばれています。
血中のLDLコレステロールやトリグリセリドが増加すると動脈硬化が起こりやすくなります。とくに家族性高脂血症では
原因は何か
一般には、高カロリー高脂肪の食事と運動不足などの生活習慣が一番多い原因です。しかし、遺伝性の脂質異常症も知られています。なかでも家族性高コレステロール血症は日本人では500人に1人の高い頻度でみられる遺伝性の疾患です。そのほかにも家族性複合型高脂血症、家族性Ⅲ型高脂血症などの遺伝性高脂血症があります。遺伝性の低HDL血症もありますが、極めてまれですので一般には心配する必要はありません。
症状の現れ方
多くの場合、症状はないので、血液検査で初めてわかることがほとんどです。家族性高コレステロール血症ではアキレス
とくにアキレス腱肥厚は最も多くみられる症状で、アキレス腱の厚みが1㎝以上あって血中コレステロール値の高い場合は、家族性高コレステロール血症である可能性が高いと考えられます。家族性Ⅲ型高脂血症でも典型的な場合は、腱黄色腫や
検査と診断
血液検査で血中のコレステロール、トリグリセリド、HDLコレステロールの値を測定します。朝食前の空腹時に採血します。悪玉と呼ばれるLDLコレステロールの値はこれらから計算することもできますが、直接、測定する方法もあります。脂質異常症の診断基準は表20に示すとおりです。
治療の方法
脂質異常症を治療する目的は動脈硬化の予防なので、禁煙など、脂質異常症以外の動脈硬化危険因子の治療を同時に行うことが重要です。また、治療の目標値も他の危険因子をいくつもっているかにより異なります(表21)。
脂質異常症の原因の多くは生活習慣なので、その改善が第一です。食事療法は血清脂質の是正とともに冠動脈硬化の危険因子である糖尿病、高血圧、肥満の治療も目的とするものです。まず、第一段階では、総エネルギーとともに栄養素配分を適正化します(表22)。この食事療法で目標値にならない場合はより厳しい食事療法を行う必要があるので、医師や栄養士に相談します。
適正体重の維持(体重㎏/(身長m)の2乗=22を標準とする)、腹囲の適正化(男性85㎝未満、女性90㎝未満)、身体活動の増加(速歩、ジョギング、水泳、サイクリングなどを1日30~60分、週3回以上)も重要です。
生活習慣の是正を3~6カ月続けても目標値に達しない場合は薬物療法を行います。ただし家族性高脂血症は早くから薬物療法を行う必要があります。
現在、脂質異常症治療薬(高脂血症薬)にはいくつかの種類がありますが、高コレステロール血症にはHMGCoA還元酵素阻害薬(一般にスタチンと呼ばれている)が最も多く使われています。この種類の薬はコレステロールの合成を抑制するものです。その他にもコレステロールの吸収阻害薬やレジンと呼ばれる陰イオン交換樹脂やプロブコール、ニコチン酸誘導体も使われます。
高トリグリセリド血症にはフィブラート系薬物のベザフィブラートやフェノフィブラートが有効です。また、EPA(エイコサペント酸エチル)はトリグリセリドを下げる薬ですが、血管に直接はたらいて抗動脈硬化作用を示すともいわれています。
これらの薬はいずれも副作用は比較的少ないものですが、まれに筋肉や肝臓の障害などを起こすことがあるので、医師の指示に従ってきちんと服用してください。
病気に気づいたらどうする
脂質異常症は、動脈硬化の予防が目的です。無症状であっても正しい治療が必要なので、自己判断せずに医療機関に相談してください。一般内科あるいは内分泌・代謝科が担当の診療科です。
関連項目
糖尿病の基礎的理解、狭心症、心筋梗塞、閉塞性動脈硬化症、脳梗塞
川上 正舒
脂質異常症(高脂血症)
ししついじょうしょう(こうしけっしょう)
Dyslipidemia (Hyperlipidemia)
(子どもの病気)
どんな病気か
血液中の総コレステロールやLDLコレステロール、中性脂肪が増加したり、HDLコレステロールが低下した状態をいいます。将来
原因は何か
遺伝による
症状の現れ方
一般に無症状で、検査で発見されます。したがって、小児期の脂質検査は重要です。ただし、家族性高コレステロール血症では、まぶたの黄色腫で発見されることもあります。また、動脈硬化の進行が早く、30代で心筋梗塞を起こすことがあります。
検査と診断
朝食を食べずに採血し、総コレステロール220㎎/㎗以上、LDLコレステロール140㎎/㎗以上、HDLコレステロール40㎎/㎗未満、中性脂肪140㎎/㎗以上のいずれかの場合、脂質異常症と診断します。次は、原発性高脂血症かどうかが重要ですので、親が同様の検査結果かどうかを確認します。
LDLコレステロール高値、中性脂肪が正常で、肥満がない場合は、家族性高コレステロール血症が疑われます。家族性複合型高脂血症では、LDLコレステロールと中性脂肪の高値があり、肥満傾向がある場合が多いです。原発性高脂血症でない場合は、肥満症、糖尿病に伴うものが多いので、その検査が必要になります。
治療の方法
原発性高脂血症の場合は、食事療法(コレステロール制限)や薬物療法が必要な場合もあります。その他の脂質異常症は肥満症に伴うことが多いので、肥満の治療に準じて対応します。
病気に気づいたらどうする
家族性高コレステロール血症が疑われた場合は、専門医療機関での検査、治療が必要です。その他の脂質異常症は、日常の生活習慣の改善が重要です。肥満があれば、その改善を目指しましょう。
菊池 透
出典 法研「六訂版 家庭医学大全科」六訂版 家庭医学大全科について 情報
食の医学館 「脂質異常症」の解説
ししついじょうしょう【脂質異常症】
《どんな病気か?》
〈自覚症状がないまま進行し、動脈硬化、心筋梗塞をまねく〉
血液に含まれる成分はたくさんありますが、脂質もその1つです。そしてその脂質には、コレステロール、トリグリセリド(中性脂肪(ちゅうせいしぼう))、リン脂質、遊離脂肪酸(ゆうりしぼうさん)の4つの種類があります。
・4つの脂質の働き
●コレステロール=骨格をつくり、ホルモンや胆汁酸(たんじゅうさん)のもとになる。
●トリグリセリド=エネルギー源として皮下脂肪(ひかしぼう)に蓄えられる。
●リン脂質=細胞膜(さいぼうまく)の表面をつくる材料になる。
●遊離脂肪酸=蓄積されないエネルギー源。
これらのうち、1つでも正常値より高い状態にある場合が、脂質異常症です。
とくに、コレステロール、トリグリセリドのうちでも、
●LDLコレステロール=140mg/dl以上
●HDLコレステロール=40mg/dl未満
●トリグリセリド=150mg/dl以上
のいずれかに該当した場合に、脂質異常症と診断されます。
脂質異常症は、遺伝因子、食事などの環境因子によって、また肥満や糖尿病(とうにょうびょう)、腎疾患(じんしっかん)などの1症状としてみられます。
自覚症状がないため、検査を受けてはじめてわかるというケースが多く、そのまま知らずに進行してしまうと、動脈硬化(どうみゃくこうか)、狭心症(きょうしんしょう)、心筋梗塞(しんきんこうそく)、脳梗塞(のうこうそく)、大動脈瘤(だいどうみゃくりゅう)を引き起こす原因となってしまいます。とくに脂質異常症は動脈硬化の最大の原因です。
生活習慣病の複合的な発症を予防するためにも、各検査項目の基準値をつねに維持するよう、心がけましょう。
脂質異常症の予防も改善も、食事療法が中心です。そして、同時に運動をすることによって、さらに効果が得られます。
運動は、ほかの生活習慣病と同様に、とくに脂肪を燃焼させることがたいせつなので、有酸素運動(ゆうさんそうんどう)が効果的です。
脂肪は運動開始後15~20分後に燃焼が大きくなるといわれているので、最低でも15分以上、運動を継続する必要があります。
《関連する食品》
〈食物繊維を積極的に摂取し、タイプ別に対処〉
脂質異常症に好ましい食生活は、適正なカロリーコントロールと適度な有酸素運動を基本に、検査結果に基づいたタイプ別の対処が必要になります。
コレステロールが多いタイプでは、脂肪の摂取を制限し、食物繊維や植物性たんぱく質を多くとること、トリグリセリドが多いタイプでは、蔗糖(しょとう)、果糖、アルコールの摂取を制限し、不飽和脂肪酸(ふほうわしぼうさん)を積極的に摂取すること、そしてHDLコレステロールが低いタイプは、糖質の摂取を制限することがポイントです。
○栄養成分としての働きから
このようなポイントをふまえたうえで、脂質異常症に効果的なのが食物繊維を多く含む食品です。水溶性の食物繊維は、コレステロールを便といっしょに排泄(はいせつ)するため、コレステロール値を下げてくれる作用があります。ゴボウやオクラ、切り干しダイコンなどの野菜、シメジなどのキノコ類、リンゴやバナナなどのくだもの類、こんにゃくやワカメなどを積極的に摂取しましょう。
不飽和脂肪酸もコレステロール値を下げる作用があります。とくに近年話題になったIPA(イコサペンタエン酸)やDHA(ドコサヘキサエン酸)は効果的で、アジやイワシ、カツオやサンマ、サバなどの青背の魚に多く含まれています。
〈抗酸化食品がコレステロールから動脈壁をまもる〉
コレステロールを動脈壁(どうみゃくへき)に付着させないように、抗酸化食品(こうさんかしょくひん)を摂取することも必要です。ビタミンA、C、Eやカテキン、セサミンなどの抗酸化物質を含む食品が効果的です。ビタミンAはニンジン、ピーマンなどの緑黄色野菜のほか、ウナギにも多く含まれます。ビタミンCはイチゴやサツマイモ、ビタミンEはカボチャやアーモンドなどから摂取することができます。また、カテキンは赤ワイン、緑茶、セサミンはゴマが代表格です。
〈内臓肉、魚卵、たまごは高コレステロール食品〉
○注意すべきこと
肉類、とくにレバーなどの内臓肉、いくら、かずのこ(生)、たらこ(生)、すじこなどの魚卵類、たまご類などのコレステロールの多い食品、ケーキやクッキーなどの糖質の多い食品、脂身(あぶらみ)の多い肉やバターなどの動物性油脂を多く含む食品などの摂取をひかえましょう。そのほか、イカ(スルメ、生・焼き・くんせい)、ヤツメウナギ(干し)、シシャモ(生干し・生)、牛(腎臓)、ウニ(生ウニ)、しらす干し、ホタルイカ(生)などもコレステロールを多く含む食品です。
また、生活水準の向上、豊かな食生活にともなって増加傾向だったが、この10年間では、日本人のコレステロール値は横ばい状態です。
しかし生活習慣病の低年齢化を防ぐためにもコレステロールの摂取量には気をつけた食生活を心がけることがたいせつです。
日本大百科全書(ニッポニカ) 「脂質異常症」の意味・わかりやすい解説
脂質異常症
ししついじょうしょう
dyslipidemia
従来、中性脂肪(トリグリセライド、トリグリセリド)数値、コレステロール数値、あるいはHDLコレステロール(高比重リポタンパクコレステロール)数値の異常を高脂血症と総称していたが、HDLコレステロール数値は分けて考えるべきという指摘と、欧米の慣習を取り入れて脂質異常症とされた。中性脂肪、コレステロール数値の異常については、高脂血症とよんでもよい。正常では、血清1デシリットルにつき、中性脂肪は30~150ミリグラム、コレステロールは150~220ミリグラム、LDLコレステロール(低比重リポタンパクコレステロール)は50~140ミリグラム程度存在する。したがって、これらの値を超えたときに高脂血症という。HDLコレステロールは血清1デシリットルにつき40ミリグラム未満の場合を異常とする。
一般に、一次性(原発性)と二次性(続発性)とに分けられる。一次性は家族性に発生することが多く、二次性では肥満症、糖尿病、ネフローゼ症候群、甲状腺(せん)機能低下症、閉塞(へいそく)性黄疸(おうだん)などから発生する。一次性では中性脂肪またはコレステロールの代謝処理障害から発生することが多く、角膜辺縁に白色輪(角膜輪)が、皮膚にはコレステロールなどの沈着(黄色腫(おうしょくしゅ))がみられたり、狭心症、心筋梗塞(こうそく)、脳梗塞、壊疽(えそ)などの発生原因の一つになっている。
治療の基本は食事療法で、食事量の調節、とくに標準体重1キログラム当り25~30キロカロリーとし、アルコールや糖質の過剰摂取を慎む。カイロミクロン(乳糜(にゅうび))が増えたための中性脂肪の増加であれば、むしろ脂肪の制限が必要である。二次性の場合には、まず原病の治療が基本である。HDLコレステロール数値の異常は、喫煙、運動不足、肥満が問題で、これらを改善すべきである。薬物療法もかなり有効で、中性脂肪の異常にはフィブラート、ニコチン酸誘導体、デキストラン硫酸ナトリウムなどが用いられ、コレステロールの異常には各種スタチン、メリナマイド、プロブコール、コレスチラミン、エゼチミブなどが使われる。これらが無効であれば、血漿(けっしょう)交換や外科手術も行われる。血清脂質の管理が順調であれば、動脈硬化の進行は抑えられる。
[中村治雄]
知恵蔵 「脂質異常症」の解説
脂質異常症
血液中にどの脂肪が多い(少ない)かによって、高LDLコレステロール血症、低HDLコレステロール血症、高トリグリセリド血症の3つのタイプに分けられる。診断基準は、空腹時の採血で、LDLコレステロール値140mg/dL以上が高LDLコレステロール血症、HDLコレステロール値40mg/dL未満は低HDLコレステロール血症、トリグリセリド150mg/dL以上は高トリグリセリド血症とされている。
LDLコレステロールは血管内皮に付着しやすい性質があり、HDLコレステロールは血液中のコレステロールを回収して肝臓に戻す働きを持つ。トリグリセリドは中性脂肪の一種で内臓脂肪として蓄えられやすい。また、トリグリセリドが増えると、LDLコレステロールが増え、HDLコレステロールが減るため、結果的に動脈硬化を助長することになる。
治療は、禁煙、食生活の改善、適正体重の維持と運動量の増加を柱とする生活習慣改善から始める。一定期間を経て効果がみられなかった場合に投薬が検討される。なお、先天的な代謝異常などに起因する家族性脂質異常症の場合は、生活習慣改善での効果が期待できないため最初から薬物療法を行うことになる。
(石川れい子 ライター / 2013年)
出典 (株)朝日新聞出版発行「知恵蔵」知恵蔵について 情報
関連語をあわせて調べる
今日のキーワード
脂質異常症治療薬
血液中の脂質(トリグリセリド、コレステロールなど)濃度が基準値の範囲内にない状態(脂質異常症)に対し用いられる薬剤。スタチン(HMG-CoA還元酵素阻害薬)、PCSK9阻害薬、MTP阻害薬、レジン(陰...
お知らせ
4/12 日本大百科全書(ニッポニカ)を更新
4/12 デジタル大辞泉を更新
4/12 デジタル大辞泉プラスを更新
3/11 日本大百科全書(ニッポニカ)を更新
2/13 日本大百科全書(ニッポニカ)を更新



