内科学 第10版 の解説
災害・避難生活における疾患(生活・社会・環境要因)
これらの障害の重症度や継続時間は,災害の大きさと居住地の災害の中心からの距離,体験した人的・物的損害の甚大さ・悲惨さ,避難生活と災害後の居住環境などによって規定されることが過去の災害における調査・研究から判明している.一方,災害時の障害の病態と保健・医療的対応は,災害の種類と時相によって異なる. 日本において最も頻度の高い災害は,地震・津波,台風・洪水などであるが,2011年3月11日に発生した未曾有の災害である東日本大震災では,原子力発電所事故による放射能汚染とそれに伴う強制避難という事態が発生した.
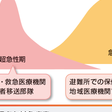
(1)災害地での超急性期医療
a.超急性期の外傷性疾患
災害のタイプによって多様な物理的な身体損傷として,地震・台風(竜巻)による外傷・骨折(圧死),津波・洪水による浸漬・溺水(溺死),火災による熱症(焼死)などが発症する.直接的な身体損傷以外に,倒壊した建物などによって身体の一部,特に四肢の長時間圧迫による筋肉の損傷・壊死に引き続く圧迫解放後に,壊死筋細胞から大量に血中に漏出するカリウム(心室細動,心停止),ミオグロビン(急性尿細管壊死),乳酸(代謝性アシドーシス)などによる症候を惹起するクラッシュ症候群(挫滅症候群)は,阪神・淡路,新潟,中越などの大震災時には外傷死につぐ死因であった【⇨11-10-1)】.
長時間圧迫による筋肉の損傷・壊死を伴う患者では,急性腎障害(AKI)の高リスク患者(白血球増加,血清CPK,LDH,K ,尿酸値,AST高値,アルブミン低値,尿の濃染)に対する予防(減張切開,細胞外液輸液),代謝異常早期発見やRIFLE分類などによる急性腎障害(AKI)早期診断に基づく適切な対処(体液管理,高カリウム血症治療,アシドーシス是正,透析)を要する.また,高度の高カリウム血症,感染症,DIC,ARDSなどの死因につながる合併症に対する治療も迅速に行う必要がある【詳細は⇨11-10】.
一方,東日本大震災では,津波による溺水(溺死)が死因の90%以上を占めた.一般に,溺水は,低浸透圧(淡水)または高浸透圧(海水)による化学的肺胞傷害による肺水腫がおもな病態であり,ステロイド治療や予防的抗菌薬投与の有効性の証拠はないとされる.また,着衣が濡れた状態で屋外にて過ごさざるを得ない条件下では,必ずしも冬季に限らず低体温症が発症する.これは,中心体温(直腸温)が35℃以下に低下し,筋硬直,心室細動,イレウス,仮死などの症状を呈する病態で,重度や自律神経障害のある場合は,安静と適切な加温(保温)が救命に必須である.東日本大地震でも,被災後野外の寒い環境に長時間さらされた結果,低体温症が多発した.
放射性物質,生物剤,化学剤による災害(NBC災害)では,通常の集団災害対応に加え,ゾーニング,防護措置,除染が必要となる.ゾーニングでは,汚染の拡大を防ぎ,二次災害を防止し,より多くの命を救うために,被災者の動線を整理し,救助救護活動を効率的にすることを目的に,消防・警察によって危険区域,準危険区域(緩衝区域)と患者の動線の設定が行われる.防護措置は,医療従事者などの作業者の二次災害を防ぐ目的で,危険物への暴露時間を最小化,ならびに可能な限り危険物からの距離をとること,遮蔽(防護服など)が原則である.除染は,危険物質の体内への取りこみの減少,医療従事者などへの二次汚染の防止をおもな目的に,除染エリアでのトリアージ,必要な応急処置の後,脱衣,皮膚表面の除染(洗浄)を行う.放射性物質による汚染は,GMサーベイメータなどによる検知を常に実施する【放射線の身体への影響は⇨16-1-6)】.
b.超急性期の医療対応と医療支援体制
大災害直後には,多様な物理的身体傷害によって救命・救急医療が必須な多数の住民が発生する.災害時医療は,トリアージ(triage),治療(treatment),搬送(transport)が,最も重要な3要素(3T)であり,被害を免れた限られた医療資源(医療スタッフ,医薬品など)を最大限に活用し,救助可能な傷病者を確実に救い,可能な限り多数の傷病者の治療を行う必要がある.
ⅰ)トリアージ 傷病者の緊急性や重症度に応じた治療の優先順位を決定し,この順位に従って患者搬送,病院選定,治療の実施を行う.実施責任者は傷病の緊急性・重症度に応じ,総傷病者数,医療機関の許容量,搬送能力,重症度・予後,現場での応急処置,治療に要するまでの時間などを考慮して,取り扱いを区分する. 日本では,阪神・淡路大震災の教訓から総務省消防庁によって,世界に先んじて4区分に分類したトリアージタッグによる書式が規格とされている(表16-1-8).搬送や救命処置の優先順位はカテゴリーⅠ→Ⅱ→Ⅲ→0となり,0は搬送・救命処置が行われないことがある.救助者に対し傷病者の数が特に多い場合に有用なのが,判定基準を外傷初期診療ガイドライン日本版のPrimary Surveyでの ABCDEアプローチに基づいた客観的,簡素な手順がSTART(simple triage and rapid treatment)法である.トリアージの根底にある「最大多数の最大幸福」の概念は「すべての患者を救う」という医療の原則からみれば例外中の例外で,医療を施すことができない患者が必ず発生してしまうことが明らかな極限状況においてのみ是認される.また,限られた医療スタッフ・医薬品などの医療機能を最大限に活用し,可能な限り多数の傷病者の治療を行うため,災害規模,時相,医療供給体制の状況などを考慮して,具体的運用は変更される.
ⅱ)災害時医療支援
被災地域では,多くの医療需要にもかかわらず,医療機関の損壊,医療スタッフの減少,医療器材の損害,水・薬品の不足によって,トリアージや診療が困難となる.被災者のトリアージ,治療,および搬送はときとして,災害地域の医療機関のみでは不可能なことが多い.非常時医療情報がネットワーク構築され,地域医療連携を利用して,できるかぎり多数の被災者に対応できることが望ましい.しかし,実際には,情報・交通の遮断・混乱による地域医療連携の機能喪失によって,災害地域内の個々の医療機関では対応が不可能な場合が多い.
災害時医療支援チーム(disaster medical assistance teams:DMAT)は,阪神・淡路,中越大震災後に厚生労働省によって発足された医師,看護師,業務調整員(医師・看護師以外の医療職および事務職員)で構成される専門的な訓練を受けた少人数の医療チームである.大規模災害や多傷病者が発生した事故などの現場に,超急性期(おおむね48時間以内)に活動できる機動性をもっている.日本DMAT,都道府県DMATがあり,前者は大規模災害時に全国から派遣され,広域医療搬送・SCU(ステージングケアユニット)・病院支援・域内搬送・現場活動などがおもな活動である.後者は域内災害時において現場医療活動を分担する.また,広域搬送には,官民の救急医療支援チームの派遣と行政,自衛隊・警察組織による移送手段の確保などの支援が必須である.
(2)地域医療機関・避難所における急性期医療対応
a.生命維持手段の確保
医療施設・医療器材の損害,医療スタッフの人的減少,水・薬品の不足によって,生命維持に必要な治療の確保が困難となる場合がある.その場合は,被災地内外への患者搬送が生命維持に必須である.たとえば,透析不可能となった血液透析患者を例とすれば,透析不能施設の患者数や透析可能施設の受け入れ可能数の管理などの情報の集約と必要に応じた患者搬送手段の確保が必要である.さらに,透析施設の復旧のために,個々の施設の必要機材,薬品,透析液,給水などの情報把握と輸送体制の復旧が必要である.このためには,緊急時に使用可能な行政や民間業者も組み込んだ地域医療ネットワークを平時から構築することが重要である. 避難時に生命維持に必要な薬品と薬剤情報の不携帯によって避難先医療機関での治療が困難となる例が1型糖尿病などで認められた. 津波などの甚大災害では医療機関の診療情報が消失する事態も生じた.患者の必要薬剤および診療手帳・服薬手帳の常時携帯と医療機関の診療情報の保管体制改善(高台での医療施設建設,第三者的機関での保存など)が必要である.
b.災害(disaster)
関連の急性期疾患(図16-1-12)
阪神・淡路,新潟中越沖など過去の大震災では,外傷による超急性期の医療対応の後には,肺炎を主とする呼吸器疾患の増加,ついで,急性ストレス関連疾患と考えられる消化性胃潰瘍,特に巨大な出血性潰瘍の増加,高血圧,糖尿病や慢性閉塞性肺疾患の増悪,脳卒中や心筋梗塞などの心血管イベント発症増加,外傷後ストレス障害の発症が報告された.これらに加えて,東日本大震災での津波被害者には「津波肺」といわれる特異的な肺疾患が津波直後から長期にわたって発症し,多くは致命的であった.
ⅰ)災害急性期に認められる感染症
1)避難生活における感染症: 避難所など避難生活での衛生状態の悪い集団生活と不眠・栄養の偏りによる体力低下によるインフルエンザ,市中肺炎やウイルス性胃腸炎の流行が報告された.避難所においては手洗い・消毒の徹底,マスク着用,体力の低下した高齢者を中心にインフルエンザ,肺炎球菌ワクチンなどの予防策が重要である.
2)津波肺: 津波に巻き込まれたが,一命を取り留めた人を悩ます特異な肺疾患は「津波肺」とよばれる.水や汚泥(ヘドロ),土砂,重油,崩れた建物の破片などが口から肺に入り,同時にレジオネラ属菌や,糸状菌であるスケドスポリウムに感染して引き起こされる化学的障害と感染症が共存する病態である.治療は抗菌薬とシベレスタットを投与し,炎症が治まらない場合にステロイドパルス療法を追加するなどが行われる.スケドスポリウムは,ボリコナゾール,アムホテリシンBのみ有効とされるが,多くの抗真菌薬に対して耐性が存在し,感染すると死亡する可能性が高い.2004年のスマトラ島沖地震や,2011年の東日本大震災など,大きな津波災害が起きた際に多数発症し,スマトラ島沖地震では,津波発生後1年程度経過後に発症した例も報告された.
ⅱ)急性ストレス関連疾患(図16-1-12)
1)心血管イベント: 大地震などの自然災害時には,心血管イベントおよびそれに伴う死亡が増加することが確認され,いわゆる災害関連死として認識され,急性期~慢性期の災害医療においては震災関連死を最小限に抑えることが重要である.1995年の阪神・淡路大震災の際に震災後の健康被害について詳細な検討がなされているが,特に激震地であった淡路島北淡町では震災日以降の3カ月間に発生した心血管イベントおよび脳卒中による死亡の総計は前年に比し倍増していたことが報告されている.また,新潟中越沖地震と東日本大震災後,たこつぼ心筋症,急性大動脈解離,心不全,肺血栓塞栓症などの増加が報告されている.
その発症機序としては,震災時に生じた強い恐怖に伴う心理的ストレスの関与が大きく,交感神経系,視床下部・下垂体・副腎系およびレニン-アンジオテンシン系を活性化させ,血液凝固・線溶系因子(フィブリノゲン,von Willebrand因子,PIC,t-PA,ヘマトクリット,D-ダイマー)の異常,血管内皮細胞傷害,糖代謝異常,炎症反応などを引き起こし,心血管イベントの発症を助長すると想定されるが,その中でも血圧上昇の関与がより大きいと考えられ,災害高血圧(disaster hypertension)として,災害後の血圧管理の重要性が提唱されている. 災害時の心血管イベントは,高齢者や心血管リスクの高い患者を中心に,かつその被害状況やストレスの強さに比例して増加することが報告されている.被災者の心血管イベント抑制のためには,特に糖尿病,脂質異常症や慢性腎臓病などの慢性疾患を有する患者の急性期~亜急性期における血圧を中心とした管理の重要性が示唆される.
2)災害高血圧: 阪神・淡路大震災の際,激震地に居住していた高血圧患者においては地震直後より有意な血圧上昇をきたし,数週間~数カ月持続したことから命名された.東日本大震災では,津波被害など直接的な物的被害を受けた地域の被災者のみならず,周辺の地域住民においても数週から数カ月持続する血圧上昇が認められた.災害後の血圧上昇は,心拍数の増加を伴い,日内変動が認められなかった(non-dipper型).血圧上昇度と持続期間の規定要因は,被害の大きさ,災害地からの居住地間の距離,避難生活,女性,アルブミン尿陽性,白衣現象陽性,肥満,加齢などで,交感神経抑制薬使用例や糖尿病患者では震災後上昇は認められなかったとの報告がある.震災後の環境変化や身体的疲労に伴う慢性的ストレスが主要因と考えられるが,睡眠障害,生活習慣の変化,塩分摂取量の増加などといった要因が血圧上昇をより遷延させると考えられる.災害時の心理的ケアと適切な降圧療法が心血管イベント予防のために望まれる.
3)たこつぼ心筋症(心筋障害): 中年の女性に多く,外科的侵襲や脳出血・ストレスのあとに発症し,突然の胸痛発作,呼吸困難,心電図も急性心筋梗塞症と類似の所見を呈するが,急性期の冠動脈造影では冠動脈の狭窄や閉塞などの異常所見がない.急性期の左室造影で心尖部に高度な収縮不全を認め,その収縮異常の形態的特徴からこの呼称が用いられている.急性ストレス解消後は速やかに治癒することから予後は比較的良好である.新潟中越沖地震および東日本大震災の発生後2〜3週間に,多数例が報告された.地震や余震,避難生活でのストレスによる交感神経亢進と微小循環障害の関与(カテコールアミンの関与)が示唆されているが,病因・病態の詳細は不明である.
4)急性肺塞栓症(エコノミークラス症候群): 新潟中越沖地震後,避難所生活をおくる被災者の死亡例が報告され,その後の調査によって高度な避難地域,女性に高頻度で,長時間の自動車内での滞在も要因となるとされるが,災害後の発症頻度の全体像は不明である.
大災害後の避難所などでの長時間同じ姿勢での生活に,血液凝固能亢進,炎症反応,脱水による血液粘稠度(viscosity)増加などが加わり下肢の深部静脈血栓が発症し,肺塞栓を惹起すると想定される.避難所などでは,同じ姿勢を保ち続けずときどき下肢を動かす,水分補給を適度に行う,リスクの高い人には弾性ストッキングの使用などによる予防とD-ダイマー測定によるスクリーニングから深部静脈血栓の早期発見による血栓除去と血行動態改善のための治療(抗凝固,血栓溶解,血管内治療(IVR))や肺塞栓予防治療(下大静脈フィルター)の適応を判断することが望ましい.
ⅲ)外傷後ストレス障害(posttraumatic stress disorder:PTSD)
災害などの脅威的,破局的な出来事を経験した後,長く続く心身の病的反応で,①精神的不安定による不安,不眠などの過覚醒症状,②トラウマの原因や関連する事物に対しての回避傾向,③目撃体験などの一部や,全体にかかわる追体験(フラッシュバック)を3兆候とする.これらの症状が,心的外傷後,数週間~数カ月の間に発症し,数カ月~数年続くというもので,将来的に心的な障害を残す場合がある.2001年の厚生労働省「災害時地域精神保健医療活動ガイドライン」に基づく予防,早期の適切な精神療法や薬物療法が必要である【⇨1-6】.
(3)被災者・避難者における慢性期の保健・医療対応
大災害による医療の急性期が経過した後も,災害の大きさ,悲惨さに比例して,被災者の慢性的な心身の健康問題が年余にわたって継続する.
a.慢性疾患(高血圧・糖尿病・関節リウマチ・閉塞性肺疾患など)の増悪・重症化
慢性期にも被災・避難者には,糖尿病,高血圧,関節リウマチ,閉塞性肺疾患などの慢性疾患の増悪・重症化が,数カ月~1年経過後でも持続する場合がある.慢性疾患の増悪の持続は,災害での住居損壊と近親者の死亡や傷害などの体験の大きさに相関する.個々の疾患に対する治療とともに悪化要因である衛生状況(瓦礫による粉塵など),経済困難,生活環境(室温,安静・睡眠環境,リラクゼーション),医療環境(服薬・通院アドヒアランス),栄養摂取(過食・摂取量低下,栄養バランス,アルコール多飲),慢性的疲労や身体活動の低下,絶望感・将来への不安・ストレスへの対策が必要である.
b.精神・心理的問題(PTSD・うつ・自殺・アルコール依存)
過去の大災害後数年にわたって,PTSD,単一恐怖,うつの症状が多くの被災者(それぞれ数 %~20 %程度)に認められた.その結果,大災害後の被災者の慢性期の死因として心血管イベントについで自殺,および逃避としてのアルコール依存が問題となる.PTSDとうつの予知因子は,被災の目撃などによる心的外傷時の恐怖感と隔絶感の大きさが共通であり,うつでは家族の喪失や精神科治療歴なども有意な因子となる.また,災害後年余にわたって,消化器症状(腹痛,悪心・嘔吐,鼓腸)や偽神経症状(不眠,麻痺,失神,複視)などの非特異的な身体的不定愁訴も経験される.精神・心理的回復には,生活と仕事への満足感,年齢(若年),教育レベルの高さ,性(男性)などが予知要因となる.[渡辺 毅]
出典 内科学 第10版内科学 第10版について 情報