内科学 第10版 「心エコー法」の解説
心エコー法(検査法)
(1)心エコー検査に必要な基礎知識
心エコーは,心臓の形態や心室壁運動をみる狭義の心エコー法(おもに断層エコー法)と血流をみるドプラ・エコー法に大きく分かれる.断層エコー法は心臓の断面をさまざまな角度から観察する方法で,おもに形態学的診断と容積計測に用いられる.ドプラ法は血流の方向と流速をカラーで表示するカラードプラ法と,血流速度を計測するパルスドプラおよび連続波ドプラ法が基本であり,弁膜症の診断と血行動態の評価に重要な役割を果たしている.近年は組織ドプラ法が心筋運動を定量化する方法として定着し,血流ドプラ法と併せて,血行動態の評価に活用されている.
a.超音波の特性
プローブが出す超音波が組織に当たって反射してくる過程において,吸収,散乱,拡散によって超音波は減衰する.送信周波数が高いほど解像度はよくなるが,減衰も強くなるので,深部組織は描出できない.逆に,低周波超音波ほどより深い部位が描出できるが,解像度は下がる.一般的な経胸壁心エコー検査において,成人では2〜3 MHz,小児では5 MHz,経食道エコーでは5〜7.5 MHz,末梢血管エコーでは7〜12 MHzを使用する.また,プローブの種類も多数あり,心臓をみるときはセクター,末梢血管をみるときは深さによってリニアかコンベックスを用いる.きれいな断層エコー画像を記録するには,適切な周波数とプローブ選びに加え,エコーのゲイン(全体の明るさ),STC(sensitivity time control;体表からの深さごとにゲインを調整する機能)とフォーカスを随時調整する必要がある.
b.ドプラ法の原理
動く物体に超音波が当たると,反射超音波の周波数が変化することをドプラ現象とよぶ.音源に近づいてくる物体からの反射波は周波数が高くなり,遠ざかる物体からの反射波は周波数が低くなる.この周波数変化が対象物体の運動速度に依存するため,反射波の周波数を測れば対象物体の運動速度が算出できる.血流ドプラ法は流動する赤血球からの反射波の周波数によって血流速度を算出し,組織ドプラは心筋組織からの反射波で心筋運動速度を測っている.
c.アーチファクト
断層エコー法でもドプラ法でもアーチファクトが生じうる.おもなアーチファクトとして,以下がある.
1)サイドローブ:
超音波送信の主極方向以外の方向に強い反射体があると,そこに超音波ビームの副極による送受信の結果,主極方向に虚像が表示されてしまう現象.
2)屈折:
音速の異なる組織に超音波ビームが斜めに入射すると屈折が起こり,これによって虚像が作られる現象.腹部を観察するときに上腸間膜動脈が2本みられるのが代表例である.
3)多重反射:
強反射体と探触子の間,あるいは強反射体内部で超音波が反射を繰り返す現象であり,動脈硬化の血管壁などでよくみられる現象である.
4)音響陰影:
強反射体によって超音波がほとんど反射されてしまう場合や超音波の減衰が大きい場合は該当物体の後方にエコーが欠落する現象.代表例は人工弁や強い石灰化病変の後ろが黒く抜けて見えることなどである.
5)鏡像:
強反射体が鏡のようになって,その両側に実像と虚像が対称に現れる現象.
エコーの画面に「ないはず」のものが映っている場合や「あるはず」のものが映っていない場合は,新しい病変とアーチファクト両方の可能性を考慮すべきである.アーチファクトはプローブの位置や圧迫の強さ,あるいは入射角度を変えるなどで消える.
(2)心エコー検査の種類
a.断層心エコー法(二次元エコー法,Bモード法) 本法は心臓のある一断面を実時間で二次元表示する方法であり,すべての超音波検査の基本である.プローブを操作することによって,任意の断面で心臓・血管を観察することができる.また,カラードプラの画像が断層エコー画像の上に重ねて表示されるため,断層エコーがドプラ検査における異常血流の部位診断や流速計測点を決めるときに地図の役割も果たしている.ルーチン検査では,傍胸骨長軸断面と短軸断面,心尖部の二腔断面,四腔断面,長軸断面が標準的な断面として描出されるが,必要に応じて,心窩部と胸骨上縁および右縁からの観察も行われる(図5-5-11).検査時プローブが体表に固定されているのに対し,心臓は呼吸と拍動によって三次元的に動いている.よい画像を記録するためには呼気止め状態での記録が有効である.
b.Mモード心エコー法 1本の超音波ビーム上のすべての点の経時的動きを表すのがMモード法である.心エコー発展の初期には,この方法が心エコー検査の主役を担っていた.本法は高い時間分解能を有するため,おもに心筋,弁,心内異常構造物(血栓や疣腫など)の動態解析に適しており,心腔と血管径の計測にもよく使われている.計測する心腔や血管の長軸とMモードのビームが斜めに交わる場合は径が過大評価されるので注意が必要である.心臓の位置が拍動に応じてわずかに三次元に動くため,厳密には固定されたビームが常に同じ部位を描出していないが,簡便で計測の再現性もよいため,日常臨床で広く使われている(図5-5-12).
c.カラードプラ法
本法はカラー階調を使って血流の速度情報を断層心エコー画像上に重ねてリアルタイムで表示する方法であり,1980年代に日本で開発された画期的な技術である.プローブに向かう血流の速度が赤色階調,遠ざかる血流の速度が青色階調,乱流は緑を混ぜたモザイクで表示される(図5-5-13AとB).血流が速いほど,明るい色で表示される(図5-5-13B).血流速度の分布は均一ではないので,カラー表示されるのは平均流速である.弁膜症の逆流と狭窄血流,先天性心疾患の短絡血流,あるいは末梢血管の動・静脈シャント血流など,速さの異なる血流が表示できる.近年では,カラードプラの空間分解能が飛躍的に向上し,経胸壁エコーで冠動脈の前下行枝,中隔枝,内胸動脈グラフトなどの細い血管の血流もカラードプラで描出でき,かつ流速もリアルタイムで測定可能になったが(図5-5-14),検出率は被検者の体型と検者の技術に大きく左右される.
カラードプラもパルス・ドプラも表示できる最大流速は折り返し周波数によって決まり,これより速い血流は折り返して(エイリアシング)逆方向の血流速度信号として表示されてしまう(図5-5-13AとBの矢印部分).したがって観察したい血流の速度によって最大流速表示の適切な設定が必要であり,通常心臓では50〜60 cm/秒,末梢の動脈では30 cm/秒,静脈では10 cm/秒程度に設定する.
d.パルス・ドプラ法(pulsed wave Doppler:PW) 本法は断層エコー図上の任意の一点の血流速度を測る方法である.パルス・ドプラは特定部位の血流が測定できる利点を有する反面,測れる最大流速に限界がある(通常は2 m/秒程度;図5-5-15上段の僧帽弁流入血流波形).
e.連続波ドプラ法(continuous wave Doppler:CW) CWは1本の超音波ビーム上にあるすべての点の血流速度を一括して表示・計測する方法である.測定可能な血流速度に限界はないが,得られた測定値がどの部位の速度かはわからない(“ビーム上のどこかの速度”と理解される).本法は2 m/秒以上の速い血流速度の測定に用いられる.心室中隔欠損症の短絡血流(図5-5-16),弁の狭窄と逆流の血流,狭窄した左室流出路のジェットなどが代表例である. ドプラ検査(PWとCW)において超音波ビームの方向と血流方向のなす角度をθとした場合,ドプラ計測値=真の速度×cosθで計算され,超音波ビームに直交する方向(θ=90°)の血流は検出できない(cos 90°=0).したがってドプラ計測時は血流方向に対するビームの入射角度をできるだけ小さくする工夫が必要である(少なくともθ<20°が望ましい).
f.組織ドプラ法(tissue Doppler imaging:TDI)
血液(赤血球)は流速が速く,超音波反射信号が弱いのに対し,心筋は運動速度が遅く(30 cm/秒以下),超音波反射信号が強い.反射波の受信フィルターと速度表示レンジを調整し,血流の速くて弱い速度信号を除き,遅くて強い心筋の速度信号のみを表示するのが組織ドプラ法である.現在おもに使われているのはパルス波による僧帽弁輪運動速度の計測(図5-5-15の下段)であり,僧帽弁流入血流速度と組み合わせて左室の拡張機能評価に重要な役割を果たしている(後述).組織ドプラのカラーMモード法は心筋運動の時相解析にも使われる.
g.三次元心エコー法
二次元エコーの超音波送受信素子が一直線に配列されているのに対し,三次元エコーの送受信素子はmatrix状に均等配置され,一斉に送受信を行うように制御されている.本来立体である心臓をそのまま“塊”(volume)として描出できる.三次元心エコーに時間軸を加えることで,四次元あるいはリアルタイム三次元心エコーともよばれる.現状はまだ画角の広さが不十分なため,心臓の一部に限ってのみリアルタイムで画像が得られており,画質も二次元エコーより劣る.ルーチン検査での応用にはまだ改善が必要である.しかし右室の容量計測や左室の収縮同期不全の診断に関する有用性が報告されており,特に三次元経食道心エコーは僧帽弁全貌の観察にすぐれており(後述),今後の発展が大いに期待される.
h.コントラストエコー法
肺毛細血管を通過できる微小気泡の懸濁液(市販)を静脈に注射し,超音波によって血液中の気泡が壊れるときに発生する高い音響効果を利用したのがコントラストエコー法である.心室造影と,心筋毛細血管床の染影(心筋染影)に用いられる.特に心筋染影は心筋の微小循環の情報が得られるため,多くの心疾患の病態生理の解明に貢献した(図5-5-17).心室造影と心筋染影では,造影剤の使用量もエコーの撮り方も違うので注意が必要である.
一方,微量の空気を注射器に入れて生理食塩水と攪拌し,肘正中静脈に注射するコントラストエコー法もある.気泡が大きいため肺毛細血管を通過できず,三尖弁逆流のドプラ信号増強や,卵円孔開存のような心房レベルの少量な右→左シャント,あるいは肺動・静脈短絡の診断に使われる.安価で簡単にできるため,知っておくと便利な方法である.
i.経食道心エコー法(transesophageal echocardiography:TEE) 屈曲性をもつ直径約1 cmのプローブを咽頭麻酔下に食道と胃に挿入し,障害物を介さずに心臓や大動脈を観察する方法である.特に心房内の血栓や左房粘液腫などの心内腫瘍(図5-5-18),僧帽弁と大動脈弁の病変,人工弁病変,感染性心内膜炎,胸部大動脈疾患および一部の先天性心疾患の診断に有力である.近年は全身麻酔の非心臓手術の術中心機能監視,弁形成術の術中結果確認にもTEEが使われている.特にリアルタイム三次元TEE(RT-3D TEE)は,僧帽弁閉鎖不全症において,弁輪方向の病変の広がりが明瞭に描出でき,術式の決定に重要な役割を果たしている(図5-5-19).さらにカテーテルによる心房中隔欠損孔閉鎖術,大動脈弁植え込み術,不整脈に対するカテーテルアブレーション術術中ガイドなど,各種カテーテル治療にも応用されつつあり,治療においても欠かせない存在となっている.
(3)心機能評価
心臓は収縮と拡張を繰り返すポンプである.心機能評価は心臓の大きさ(ポンプ容積)と心室の収縮・拡張機能(ポンプ圧)および弁の機能の評価に分かれる.収縮機能は心エコーで心筋収縮の良し悪しが見えるため,概念として理解しやすいが,拡張機能はおもにドプラ法で血流と心筋の速度を測り,その結果の組み合わせで心臓内腔の圧を推測するので,目に見えない分概念として想像しにくい.
a.容積の評価法
Mモードで心基部の左室径(D)を測定し,左室を回転楕円体と仮定してその容積(V)を次の式で求める方法をTeicholz法という(図5-5-12).
本法は簡便で再現性もよいため,臨床現場では左室拡張末期径が左室の容量評価の代用指標としてよく使われるが,心室瘤や左室の局所壁運動異常があるときは実態を反映しなくなる.
その他,左室を回転楕円体と仮定し,左室長軸を含む心尖部断面(通常二腔断面か,四腔断面)で左室内腔面積をトレースして算出するsingle plane area-length 法,心尖部2腔と4腔断面像を描出し,その長軸(L)に沿って左室を20個のディスクに等分し,各々の体積を求め,20個の総和で左室容積を算出する修正Simpson法(ディスク法),などがある. 右室は形態が複雑であるため,断層エコーでは容積が測定できないが,左房の容積計測には本法を使うことがある.近年は三次元エコーを用いた左室と右室の容積計測が報告されているが,まだ一般的ではない.
b.圧の評価法
エコーでは直接圧が測れないため,ドプラ法で血流速度を測定し,簡易Bernoulliの式を使って圧較差を算出することにより,間接的に圧を推定する.ある部位の両側の圧がP1>P2とすると,圧較差(ΔP)とそこを通過する血流の流速(v)の間に,以下の関係が成立する(簡易Bernoulliの式;単位はP:mmHg; v:m/秒):ΔP=P1−P2≒4v2
この式によって,人工弁,狭窄弁と逆流弁,あるいは狭窄した動脈に対して,目標部位の両側の圧較差を血流速度で推測できる.実際には,病変部の血流速度波形を画面上でトレースするだけで,平均および最大圧較差が自動で計算表示される(図5-5-20の上段).これが心エコーによる心内血圧推定の基本原理である.
c.左室収縮機能評価
左室内径短縮率(fraction shortening:FS)は左室拡張末期径(Dd)と収縮末期径(Ds)で算出される:FS=(Dd−Ds)/Ddで,29%以上が正常である.駆出分画(ejection fraction:EF)は左室の拡張末期(end-diastolic volume:EDV)と収縮末期(end-systolic volume:ESV)の容量を前述の方法で計測し,EF=(EDV−ESV)/EDVで算出され,通常56%以上が正常とされる.いずれも汎用されている指標である. EF は前負荷(左房圧)と後負荷(動脈の抵抗)の影響を受けるが,日常臨床でよく遭遇する程度の急性負荷変化に対しては比較的変動が少なく,計測の再現性も比較的よいため,左室固有収縮能の大雑把な評価(よい,普通,悪い)をするのに適しており,心疾患の予後予測や非心臓手術の際のリスク評価などに有用である.EFの計算から得られる1回拍出量(stroke volume:SV=EDV−ESV)と心拍出量(cardiac output:CO=SV×心拍数)も収縮機能の指標として使われることがある.
近年では症例報告や研究レベルにおいて,EFよりも高感度な収縮機能の指標として,組織ドプラで測った長軸方向の僧帽弁輪の最大収縮期運動速度s′(図5-5-15下段)の有用性が報告されている.
d.左室拡張機能評価
左室拡張機能は,拡張期にどれだけ楽に左室が血液で満タンになれるかを示す指標である.具体的には左室が満タンになるとき(=拡張末期)の圧(充満圧)で評価され,充満圧が低いほど,左室拡張機能がよい.便宜上「左室拡張機能≒左室拡張末期圧」と見なされる.直接左室にカテーテルを入れて左室拡張末期圧を測定すること,Swan-Ganzカテーテルで測定される肺毛細血管楔入圧(pulmonary capillary wedge pressure:PCWP)で左室拡張期圧を推定することもできるが,侵襲が大きいため,日常臨床ではほとんどの場合,心エコーで左房圧やPCWPを推定し,間接的に左室拡張機能を評価する.
拡張期に左房から左室に流入する血流(transmitral flow:TMF)の速度は,左房と左室の圧較差によって決まる.詳細は専門書に譲るが,パルス・ドプラで記録したTMFの拡張早期波のピーク(E)と心房収縮波のピーク(A)およびその比(E/A),E波のピークから0までの減速時間(deceleration time:DT)が拡張機能の基本的な指標である.若年健常者ではE>Aであり,60歳前後でE=Aとなり,高齢者や心機能低下例でE<AかつDT延長となるが,心不全が悪化すれば偽正常化する(再びE>Aとなり,DTも短縮する.図5-5-21上段).E>Aが正常か偽正常かの鑑別にはValsalva負荷が有効である(呼吸を止めていきんでもらい,一時的に胸腔内圧が上昇し,心臓への静脈還流を減らした場合,E/Aの低下が0.5をこえると,最初のE>Aが偽正常化と診断できる.図5-5-21下段).
E波は前負荷(左房圧)と左室固有の拡張機能から影響を受け,TDIで測られる僧帽弁輪拡張早期速度e′は左室固有の拡張機能を反映するとされている.両者の比E/e′は左房圧を反映する指標として提唱された.心不全においてE/e′はPCWPとよく相関することが報告されており,結果も瞬時に得られるため,現在広く使われている.一般的にE/e′≦8を正常とし,E/e′≧15をPCWP上昇と診断する.しかし重症心不全例を含め,一定の割合でE/e′も偽陰性と偽陽性があるため,この指標のみで診断するのは危険である.臨床現場ではE/A,Eとe′の絶対値,DT,肺静脈血流パターンおよびその他の心エコー所見を総合して拡張機能を評価している.
e.右心系の機能評価
1)右房圧評価:
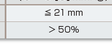
右房圧は肝静脈血流波形からも推定できるが,最も簡単なのは下大静脈径とその呼吸性変動で右房圧を推定する.安静呼吸時に仰臥位で下大静脈最大径と最小径を測定し(図5-5-22上段),呼吸性変化率=(最大径−最小径)/最大径を求めると,右房圧は表5-5-7(図5-5-22下段)のように推定できる.右房圧上昇は右心不全か,溢水を意味する.
2)右室機能評価:
形状が複雑な右室は正確に容積が計測できないため,収縮機能評価にEFは実用的ではなく,代わりに心尖部四腔断面で描出される右室面積の変化率(fraction area change:FAC:[拡張末期面積−収縮末期面積]÷拡張末期面積)を使う.その他,右室自由壁側の三尖弁輪収縮期移動距離(tricuspid annular plane systolic excursion:TAPSE,正常は15〜30 mm)と組織ドプラによる右室自由壁側の三尖弁輪収縮期最大速度(正常は10〜20 cm/秒)が簡便に測定できるため,右室の収縮機能の指標として有用との報告がある. 右室収縮期圧は三尖弁逆流速度で推定できる.連続波ドプラで三尖弁逆流の速度Vを測れば,簡易Bernoulliの式により(右室圧−右房圧)=4V2が得られる.右室流出路と肺動脈弁に狭窄がなければ,収縮期の右室圧≒肺動脈圧が成り立つ.したがって肺動脈圧≒右室圧≒右房圧+4V2を用いて,肺高血圧の有無が推定できる.
f.弁狭窄症の評価
弁狭窄症は弁の形態,弁口面積および弁両側の圧較差で評価する.形態としては,弁の枚数,可動性,石灰化などを観察する.僧帽弁と大動脈弁の弁口面積は,断層エコーの短軸断面で弁口を描出し,それをトレースして直接得られるが,三尖弁と肺動脈弁の短軸は描出が難しい.また,弁の石灰化が強く,画像が不鮮明の場合は無理にトレースをすべきではない.代わりに弁を通過する血流速度を連続波ドプラで測定し,簡易Bernoulliの式で最大圧較差と平均圧較差(血流波形をトレースすれば自動計算される)を求める.僧帽弁口面積はpressure-half time(PHT;圧較差が半分になるまでの時間,速度波形の傾きから算出される)法によって,弁口面積(cm2)=220/PHTという経験式で求められる(図5-5-20の下段).ただし,弁口面積>2 cm2ではPHTと弁口面積が相関不良となる.大動脈弁狭窄症では,重症な狭窄があっても1回拍出量が少ないと(左室が小さい場合や収縮が悪い場合),収縮期圧較差が小さくなり,弁狭窄度を過小評価してしまうため,連続の式(左室流出路を通過する血流量=大動脈弁を通過する血流量)で弁口面積を算出することが推奨される.三尖弁狭窄症の診断は,拡張期の右房-右室平均圧較差≧2 mmHgをもってなされる.拡張期に右房からトレースすれば,平均圧較差が自動計算される(図5-5-20の上段).
(4)弁逆流症の評価
弁逆流症は弁形態と逆流の重症度で評価される.弁の枚数,形状,大きさ,肥厚,石灰化,逸脱,腱索断裂,穿孔などが評価対象である.人工弁では開閉状況,弁輪に異常構造物の有無,弁逆流の部位(弁座の外側か否か),弁両側の圧較差を調べる.どの弁の逆流も病態生理は容量負荷である.逆流が中等度以上かどうかを判断するときに,心室の大きさが参考になる(僧帽弁と大動脈弁の逆流では左室,三尖弁と肺動脈弁の逆流では右室の拡大の有無).カラードプラの逆流ジェットの面積はジェットの方向と逆流を受けとめる心房の大きさなどに影響され,重症度を反映しないことがある.逆流孔の上流(僧帽弁逆流なら左室側)の折り返し速度面を半球面と仮定し,その表面積の大きさを測定するPISA法(proximal isovelocity surface area, カラードプラの折り返し速度面の表面積)もよく使われる定量的な方法である.パルスドプラで4本の肺静脈のいずれか1本に全収縮期に逆流信号が記録されたら僧帽弁逆流が4/Ⅳ度と診断し,洞調律では肝静脈に全収縮期に逆流がみられたら三尖弁逆流が4/Ⅳ度と診断する.腹部大動脈のパルス・ドプラ波形で全拡張期において逆流が認められたら大動脈弁逆流が3/Ⅳ度以上と診断する.
心エコー検査は,1つの画像のみで診断がつくこともあるが,一般的にはなるべく複数の断面(角度)で観察し,異なる方法と指標を併用し,臨床経過を考慮しながら,1つの診断を総合的に下すことが求められる.[宇野漢成・竹中 克]
■文献
Nagueh SF, Appleton CP, et al: Recommendations for the evaluation of left ventricular diastolic function by echocardiography. J Am Soc Echocardiogr, 22: 107-133, 2009.
大木 崇,竹中 克編:拡張期学 Diastologyのすべて.文光堂,東京,2010.
吉川純一編:臨床心エコー図学 第3版.文光堂,東京,2008.
出典 内科学 第10版内科学 第10版について 情報