内科学 第10版 の解説
腎疾患と水電解質・酸塩基平衡異常(腎・尿路系の疾患の病態生理)
a.水電解質バランスの基本
体内の電解質は通常経口摂取で体内に取り込まれる.消化管を通過する間に吸収されて毛細管から大循環に入り全身に行きわたる.腸管での吸収率は電解質ごとに異なり,おおよそ図11-1-9のようになっている.循環血液中の電解質濃度は間質の電解質濃度と同じで,いずれも細胞外液に区分される.循環血液は強制的に腎を循環し,血漿中の電解質は強制的に糸球体濾過される.その後尿細管において過不足なく再吸収あるいは分泌されている.
その結果,消化管での吸収量(A)と尿中への排泄量(B)は同じはずであり,図11-1-9ではA=Bとして表してある.一方,腎尿細管の前後でのバランスともいえる糸球体からの濾過量(C)と尿中排泄量(B)はほとんどの電解質で同等ではなく,B/Cはおおよそ1%から10%にすぎない.この割合を排泄率(fractional excretion:FE)として定義すると理解しやすい(後述).「A=B」の関係は電解質異常がみられるときも当てはまることに注意する.異常なりにあらたな恒常状態に達していると考えられるからである.
水バランスも同様であるがもう少し複雑で,インの要素として代謝水が,アウトの要素として不感蒸泄があ【⇨2-41】.いずれも体表面積に比例した定数としてとらえることが可能で,1日10 mL/kgのアウトオーバーになる.
b.水電解質異常のアプローチのしかた
水電解質代謝の恒常性の維持は,生体の内部環境の維持のなかで重要な位置を占める.異常を検知するセンサーは腎以外にも存在し,メディエーターはホルモンや神経であるが,効果器はほとんどが腎である(図11-1-10).ここでの腎の役割は,主たる出口である腎からの排泄を調節することによって生体の水電解質バランスを維持することである.たとえていえば,水道の蛇口を開け閉めして量を調節するイメージである(図11-1-10).入口である飲食量が大きく変化しても,対応できるのはこの腎の調節能力の幅広さのためである.
水電解質の恒常性が破綻して生じた状態が水電解質異常であり,このような内部環境の破壊は生命の危険を招く.発見はもっぱら血液検査によるが,異常症状や徴候をきっかけに見つかることも多い(表11-1-6,11-1-7).発見されたら,その病態を明らかにし,病態に応じて適切な対応をすべきである.
水電解質を調節するのは腎であるため,尿の電解質に解決のヒントが隠されている.たとえば,低カリウム血症で尿カリウム濃度が高ければ,腎からの不適切な排泄が続いていることになる.これを数値で表す方法として「排泄率」という概念があることは上述した(図11-1-9).もし,低カリウム血症があって排泄率が低ければ,インが不足しているか,腎以外からのアウトが多いかのいずれかに相当する.このインアウトのバランスを調べるために蓄尿を行うことが多いが,スポット尿でも判断が可能である.すなわちスポット尿の電解質濃度とクレアチニン濃度があれば,グラムクレアチニン補正によってあたかも蓄尿したときのような情報が得られるのである.
排泄率とは
糸球体から濾過された電解質が尿細管を通過する間にどのようなハンドリングを受けたかを評価する方法である.一般的に,電解質が欠乏状態から低値となっていれば腎は排泄しないようにフィードバックするはずで,排泄率は低下する.逆に高値となれば,腎からの排泄を増加させるので排泄率は上昇する.
図11-1-11に示すように,排泄率FEは,で表される.
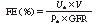
ここでUaは物質aの尿中濃度,Paは物質aの血中濃度,Vは尿量,GFRは糸球体濾過率(glomerular filtration rate)である. GFRをクレアチニンクリアランスで書き替えると,
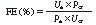
で表される.ここでUcrは尿中クレアチニン濃度,Pcrは血中クレアチニン濃度である.参考として,表11-1-7に標準的な飲食をしている一般人の電解質の1日排泄量と排泄率を記載した.
以上より,水電解質異常に遭遇したら表11-1-8の項目をチェックする
c. 疾患,症状,使用薬剤から推測する水電解質異常
ベッドサイドでの水電解質異常は,検査値異常から発見されることがほとんどであるが,このような疾患であればこのような電解質異常があるかもしれないと積極的に調べることも必要である(表11-1-9).
一方,病歴から水電解質異常を類推することもできる.嘔吐や下痢など腎以外からの異常排泄があったり,食欲低下があれば低カリウム血症になっている可能性がある.また多飲・多尿がみられれば,低カリウム血症や高カルシウム血症が原因となっていることがある.さらに種々の薬剤性の水電解質異常にも注意が必要である(表11-1-10).薬剤性で多いのはK代謝異常である.低値となることも高値となることもあるが,高カリウム血症となるのは,ある程度の腎機能低下が基礎にある場合が多い.レニン-アンジオテンシン系(RAS)抑制薬は,心保護,腎保護を目的に使用されることが増加しているため,常に高カリウム血症の危険をはらんでいる.
d.ナトリウム代謝異常
ⅰ)
低ナトリウム血症(hyponatremia)
血清Na濃度は135~150 mEq/Lの範囲に厳格に調節されており,血清Na濃度<135 mEq/Lを低ナトリウム血症と定義する.ナトリウムは細胞外液のおもな陽イオンで,血漿浸透圧の大部分を占めるため,血漿浸透圧Posm≒2×血清Naで表されることが多い.しかし低ナトリウム血症=低浸透圧血漿とは限らないこともあり,低ナトリウム血症でも血漿浸透圧が高いか,正常か,低いかの3通りがあり,そのいずれであるかをまず調べる.
1)高浸透圧性低ナトリウム血症:
マンニトール,グリセロールといった細胞膜を通過し難い高張液を輸液した場合に生ずる.細胞外液のこれら高張性物質のため細胞内から細胞外への水の移動が起こり低ナトリウム血症となる.糖尿病の高度高血糖でも同様のことがみられ,血糖値が100mg/dL上昇すると血清Naは1.6 mg/dL低下するとされている(表11-1-9).
2)正常浸透圧性低ナトリウム血症:
顕著な脂質異常症や血清中の異常蛋白(多発性骨髄腫,マクログロブリン血症など)が増加したときに生ずる.浸透圧は正常で偽性低ナトリウム血症とよばれる.この場合,イオン電極法による測定では正しく測定され血清Na濃度は正常である.
3)低浸透圧性低ナトリウム血症:
真の低ナトリウム血症である.血清Na濃度は低いが,必ずしもNaが欠乏しているわけではなく,相対的に水が多い場合がほとんどである.すなわち低浸透圧血漿にもかかわらず腎から自由水の排泄が適切に行われないからで,有効循環血漿量の低下による非浸透圧性のADH分泌刺激が原因となっていることが多い.
このとき細胞外液量の増減によって3通りに区別される(図11-1-12).細胞外液量の減少は頻脈,血圧の低下,起立性低血圧,口腔粘膜の乾燥,皮膚ツルゴールの低下,頸静脈の虚脱,毛細管再充満時間の延長などで判断する【⇨2-41】.
ⅱ)高ナトリウム血症(hypernatremia)(高張性脱水を含む)
血清Na濃度が150 mEq/L以上のとき,高ナトリウム血症という.Naに比して水の喪失がより著明に生じた場合(高張性脱水と同義),またはNaが過剰に摂取された場合に生ずる.正常では口渇による水摂取の増加ならびにADH分泌亢進により血清Na濃度を正常化しようとするフィードバック機構が作動するため,高ナトリウム血症が存続するときには,飲水が不可能な状態,すなわち意識障害,口渇中枢の障害などが存在する.ADHの分泌あるいは腎作用がない尿崩症でも,口渇が正常であれば大量の低張の尿が排泄されて,十分な飲水のために明らかな高ナトリウム血症にはならない.
e.カリウム代謝異常
血清K濃度は正常では3.5~5.0 mEq/Lで,細胞内K濃度は100 mEq/Lと高値で,これは細胞膜に存在するNa,K-ATPaseの作用による.体内総K量3000~4000 mEq(50~55 mEq/kg体重)のうち98%は細胞内に存在し,細胞外液中に含まれるKは全体K量の約2%の60~80 mEqにすぎない.1日のK摂取量は約40~80 mEqで,その95%以上は尿中に排泄される.したがって,K代謝の恒常性は,①細胞内外のK分布,②尿中K排泄の調節によって維持される.細胞外液と細胞内液との間のKの分布は,酸塩基平衡(pH),インスリン,カテコールアミンなどによって影響される.
ⅰ)低カリウム血症(hypokalemia)
血清K濃度が3.5 mEq/L未満のときを低カリウム血症という.成因および原疾患を図11-1-13に示す.血清K濃度2.5 mEq/L以下で筋脱力や麻痺が生じ,下肢筋,呼吸筋も侵される.平滑筋も障害され麻痺性腸閉塞を呈する.また横紋筋融解症(rhabdomyolysis)を生ずることがある.腎では,近位尿細管の空胞変性,間質の線維化,尿細管の萎縮がみられ,また機能的には尿濃縮力の低下による多飲,多尿がみられる.また,代謝性アルカローシス,アンモニア産生増加などがみられる.
ⅱ)高カリウム血症(hyperkalemia)
血清K濃度が5.0 mEq/L以上を高カリウム血症という.その成因として,①大量のKが摂取された場合,②細胞内へのKの移行が障害されたり,細胞内からKが遊出する場合,③腎からのK排泄が障害される場合などがあげられる.
心電図の異常が血清K 6 mEq/L以上で認められる.T波の増高,尖鋭化ではじまり,血清K 7~8 mEq/LではPQ延長,QRS幅の増大,P波の幅の増大,P波の低下,消失がみられる.さらにK濃度が上昇すると心ブロックなど重篤な不整脈を生じ,心停止に至る.
f.酸塩基平衡異常
ⅰ)酸の生成と排出
正常の生体で産生される酸には2通りあり,1つは炭水化物,脂質の代謝に由来する炭酸で,1日約15000から20000 mEqにもなる.炭酸は,水と二酸化炭素に分解され,二酸化炭素はそのすべてが肺から呼吸というプロセスによって速やかに排出されることから揮発性酸とよばれる.一方,3大栄養素のうちの蛋白質が代謝されると,イオウ含有アミノ酸から硫酸が生成され,リン酸含有アミノ酸からリン酸が生成され,これらは腎から尿中に排泄されることから不揮発性酸とよばれる.不揮発性酸はおよそ1日に50~70 mEq(約1 mEq/kg体重)であり,揮発性酸に比べてかなり少ないが,腎が唯一の排泄経路であるため腎障害で影響を受けやすい.
ⅱ)酸塩基平衡異常の悪影響
酸塩基平衡異常の病態の理解および治療の緊急性の観点から,酸塩基平衡の異常が生じると何がよくないかを思考する必要がある(表11-1-11).アシドーシスの悪影響で第一に考えられるのは細胞内外の移動による細胞内からのK放出で,高カリウム血症を招く.そして心血管系に及ぼす影響が重要で不整脈,心機能低下も致命的となりうる.長期的には骨という緩衝系に悪影響をもたらし,これは腎不全のときの骨吸収という現象につながる.腎に及ぼす影響としては石灰化や結石出現があり,CKDの集学的治療においても,代謝性アシドーシスを治療することが記載されている.
一方アルカローシスにおいては,Kについては逆向きに動くため低カリウム血症となる.低カリウム血症に続いてアンモニア産生が高まり肝性昏睡の悪化を招く.イオン化カルシウムの低下によるテタニーも容易に理解される.気づきにくい点として,高度のアルカリ血症では酸素解離曲線の左方移動により末梢で酸素分圧が低下してもヘモグロビンが酸素を放さない結果となり,末梢組織は酸素欠乏に陥ることである.その結果乳酸アシドーシスをもたらして,複雑な酸塩基平衡異常を呈することがある.
ⅲ)酸塩基平衡の解釈法
酸塩基平衡は,臨床的に動脈血ガス分析を行うことで評価される.動脈血のサンプルを用いて,pH,PCO2を実測し,次式によって炭酸水素イオンを計算で求めている.
最近では静脈血のガス分析によって炭酸水素イオンを評価することも行われる.動脈血より2 mEq/Lほど高い数値になることを知っておくとよい. 酸塩基平衡異常の最終的な鑑別診断のためには,血液や尿の電解質,臨床経過,身体所見を加味して総合的に評価することが必要である. 血液ガスのデータは次に述べるステップごとの解析方法がベッドサイドでは有用である.ステップ1. pHよりアシデミアかアルカレミアかを判断し,それがHCO3-の変化(代謝性)によるものか,PCO2の変化(呼吸性)によるものかを判定する.ステップ2. アニオンギャップ(anion gap:AG)を計算する.
Na,Clは血清値,HCO3は動脈血ガスの数値.
低アルブミン血症があれば,次のように補正する. ステップ2の追加.もしAG(あるいは補正AG)が上昇していれば補正HCO3-値を計算する. これはAGが増加する前のHCO3-を意味する.ステップ3.代償性変化を評価する. 一次性酸塩基平衡異常に対し生理的代償性変化が予測された範囲内にあるかどうかを判定する(表11-1-12).ステップ4.患者の病態からの最終診断を検証する. ステップ3では各種病態に応じて代償式が異なり,計算がやや面倒である(表11-1-12).得られた数値の±2 mmH(もしくは±2 mEq/L)をこえていれば,隠れた酸塩基平衡異常の存在を疑うとよい.最も重要なことは,血液ガスの読みから得られた結論が机上の空論にならないように,実際の症例に戻って,あり得るか否かを検証することである. 代謝性アシドーシスと代謝性アルカローシスをもたらす代表的な病態を表11-1-13にまとめる.[内田俊也]

表11-1-6
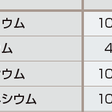
表11-1-7

表11-1-8

表11-1-9

表11-1-10

表11-1-11
表11-1-12

表11-1-13
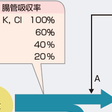
図11-1-9

図11-1-10
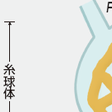
図11-1-11
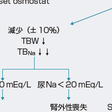
図11-1-12
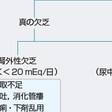
図11-1-13
出典 内科学 第10版内科学 第10版について 情報

