内科学 第10版 「カルシウム・リンの代謝」の解説
カルシウム・リンの代謝(副甲状腺・カルシトニン・ビタミンD)
a.カルシウム代謝の調節
Caは生体の細胞機能の維持・調節に必須であるのみならず,骨の主要構成成分として骨の構造・強度の維持のうえからも重要な役割を果たしている.成人の体内には約1000 gのCaが存在するが,その99%が骨中にヒドロキシアパタイトとして,残りの大部分は細胞内に分布しており,血中にはわずか0.1%が存在するにすぎない.血中総Ca濃度は8.5〜10.2 mg/dLという狭い範囲に維持されている.この血液中総Caの約半分は蛋白とりわけアルブミンなどと結合しており,残りの大部分(約45%)が遊離Ca2+として存在する.細胞機能の調節などに必須の役割を演じ,各種のホルモンなどによる調節を受けているのはこのCa2+である.血中総Caはアルブミンの低下などにより見かけ上低値を示すため,アルブミンが4 g/dL未満に低下している場合には下記の補正式などを用いてCa2+の異常の有無を推定する.
補正Ca(mg/dL)=測定Ca(mg/dL)+4−アルブミン(g/dL)
陸上で生息する動物は骨にCaを蓄積し,必要に応じてこれを動員しつつ体外からのCaを腸管から吸収し,血中Ca2+濃度およびCa代謝平衡を維持している.
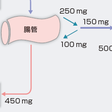
健常成人では1日あたり約600 mgのCaを摂取し,そのうち約150 mgが腸管から吸収される.腎糸球体で濾過されるのは血中の遊離Ca2+のみであり,GFRが100 L/日の場合5000 mg近くが濾過されるが,その大部分が尿細管で再吸収される.骨でのCaの代謝平衡が保たれていれば,腎尿細管で再吸収された後に尿中に排泄される量は腸管から吸収された量とほぼ同量となる(図12-5-7).
b.カルシウム代謝の異常
Ca代謝の異常は血中Ca2+濃度あるいは尿中Ca2+排泄の異常となって現れる.前述の如く,血中Ca2+濃度は総Ca濃度を蛋白濃度により補正したうえで評価する.表12-5-1に高カルシウム血症をきたす原因疾患を,表12-5-2に低カルシウム血症をきたす原因疾患を示した.これらの疾患の多くは,Ca代謝調節ホルモンであるPTHや1,25-(OH)2-Dの作用異常,あるいはPTHと同様の作用をもつPTH関連蛋白(PTHrP)の過剰などによりもたらされる.PTHrPは,悪性腫瘍に伴う高カルシウム血症の重要な惹起因子である.したがって,血中あるいは尿中Caの異常が認められた場合は,同時にPTH,1,25-(OH)2-D, PTHrPなどを測定し,原因疾患の鑑別を行う(図12-5-8,12-5-9).
(2)リン代謝
a.リン代謝の調節
リン(P)は健常成人では体内に600〜700 g含まれているが,その約85%が骨にヒドロキシアパタイトとして,約14%が筋肉などの細胞内に存在し,細胞外液中には約0.1%が存在するにすぎない.細胞内ではおもに有機リン酸化合物としてエネルギー代謝や細胞膜機能の維持に重要な役割を果たしている.血液中ではリン脂質や蛋白など有機リン酸化合物としても存在するが,大部分はH2PO4−,HPO42−の形で無機リン酸(Pi)として存在する.血中リン濃度としてはこの無機リン酸濃度が測定されている.通常1日あたり800〜1000 mgのリンが摂取されており,その約60〜70%が吸収され,ほぼ同量が腎から排泄される.
血清リン濃度はおもに腸管からの吸収,細胞内外の移行,腎からの排泄の3つの過程により調節される.腸管リン吸収の最も重要な調節因子は1,25-(OH)2-Dである.細胞内には血中よりはるかに多量のリンが含まれるため,溶血や横紋筋融解などにより血清リンは上昇する.またアルカローシスにより細胞内へのリンの移行が高まり血清リンは低下する.インスリンも細胞内への移行を高めるため,食後には血清リンが低下する.腎尿細管のリン再吸収はおもに近位尿細管の刷子縁膜に存在するNaPi2aおよび2cとよばれるNa-リン共輸送体による細胞内へのNaとの共輸送により調節されている.そしてNa-リン共輸送体の発現およびその細胞内移行の調節を介して尿細管リン再吸収閾値 (TmP/GFR)が調節される.
線維芽細胞成長因子(fibroblast growth factor :FGF)23は骨内の骨細胞(osteocyte)で産生・分泌され,このNaPi2a,2cの発現抑制を介して腎尿細管リン再吸収を抑制する.同時に腸管リン吸収の促進に重要な1,25-(OH)2-Dの生成にかかわる1α-ヒドロキシラーゼの発現を抑制するとともに24-ヒドロキシラーゼの発現を誘導し,血清1,25-(OH)2-Dの低下を介し腸管リン吸収も抑制する.これらの作用を通じFGF23は強力な血清リン濃度低下作用を発揮し,その制御に中心的役割を果たす(図12-5-10).FGF23は細胞膜のFGF受容体1c (FGFR1c)-Klotho複合体と結合し作用を発現する.FGF23のosteocyteでの発現は血清リンや1,25-(OH)2-Dの上昇により促進され,低下により抑制される.
FGF23に加え,PTHはNaPi2の細胞内移行の促進を介して,またグルココルチコイド,エストロゲンなどもNaPi2発現を抑制しTmP/GFRを低下させる.またFanconi症候群などの近位尿細管障害によってもTmP/GFRが低下し低リン血症をきたす(表12-5-3).一方,成長ホルモン,甲状腺ホルモンなどはNaPi2発現を促進しTmP/GFRを上昇させる.したがって,血清リン濃度は小児や甲状腺機能亢進症患者では高く,閉経後の女性も高値傾向を示す.また午前に低く午後に上昇する日内変動がみられるほか,食後はインスリン作用により細胞内へのリン取り込みが高まる.このため血清リン濃度の評価にあたっては早朝空腹時の値を用いる.さらに,腎機能の異常により血清リン濃度は上昇し,これに伴い上昇するFGF23は慢性腎疾患における骨病変(CKD-MBD)の発症にも重要な役割を果たすと考えられている.
b.リン代謝の異常
リンは細胞内でATPなどの高エネルギーリン酸化合物の構成成分として,エネルギー代謝の維持に必須の役割を演じている.また細胞膜のリン脂質を構成し,細胞膜機能の維持にも重要な役割を果たしている.このため高度の低リン血症は,とりわけ神経筋肉系,血液系,中枢神経系,骨格系などの障害をきたす.筋肉系では筋力低下や高度なものでは横紋筋融解が出現する.血液系では赤血球の2,3-diphosphoglycerate (DPG)の低下により酸素解離能が変化し組織の低酸素をきたすほか,赤血球寿命の短縮,白血球貪食能の低下,血小板粘着能の低下などを呈する.中枢神経系では神経鈍麻から昏睡に至る例があり,まれに痙攣をきたす場合もある.骨格系では慢性の低リン血症により骨石灰化が障害され骨軟化症がもたらされる. 各種の低リンおよび高リン血症性疾患の原因としてFGF23作用の異常が明らかとなっている.著明な低リン血症とくる病/骨軟化症をきたす先天性疾患のうちX染色体性低リン血症性ビタミンD抵抗性くる病はPHEX遺伝子の変異によりもたらされるが,この疾患においてもFGF23は著明高値を示しこれが低リン血症の原因と考えられている.また常染色体優性低リン血症性くる病(ADHR)はFGF23の176R-X-X-179Rの176Argか179Argに変異があるため不活性化に必要な蛋白分解が起こらなくなりFGF23作用の過剰をきたす.その他,多くの先天性低リン血症性くる病においてFGF23作用の過剰が低リン血症の原因となっている(表12-5-3).一部の間葉系腫瘍に合併する腫瘍性低リン血症性骨軟化症(oncogenic osteomalacia)も,腫瘍からのFGF23の過剰産生が原因である.さらに,先天性高リン血症の原因疾患として知られる家族性腫瘍性石灰化症もFGF23作用の低下が原因であることが明らかとなっている.[松本俊夫]
■文献
Chattopadhyay N, Brown EM: Role of calcium-receptor in mineral ion metabolism and inherited disorders of calcium-sensing. Mol Genet Metab, 89: 189-202, 2006.
Fukumoto S, Namba N, et al: Causes and differential diagnosis of hypocalcemia-Recommendation proposed by expert panel supported by Ministry of Health, Labour and Welfare, Japan-. Endocr J, 55: 787-794, 2008.
Hori M, Shimizu Y, et al: Minireview: fibroblast growth factor 23 in phosphate homeostasis and bone metabolism. Endocrinology. 152: 4-10, 2011.
出典 内科学 第10版内科学 第10版について 情報