内科学 第10版 の解説
リハビリテーションと運動療法(治療学総論)
一方,運動療法とは,2型糖尿病,メタボリック症候群,高血圧,脂質異常症など後述する「生活習慣病」などに対し,身体運動を予防,治療手段とするアプローチであり,運動処方を作成し,指導する.また,必要に応じ,食事・薬物療法も併用する.
(1)リハビリテーションの分類
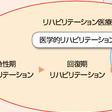
種々の疾病により生ずる障害に対する治療は,医療機関で行われる「医学的リハビリテーション」と,退院後家庭や地域などの生活の場で展開される「福祉的リハビリテーション」に分類される(図3-1-10).
「医学的リハビリテーション」は,急性期,回復期,維持期に分けられる.急性期リハビリテーションは,発症早期よりリスク管理を行いながら開始し(早期離床),安静によって引き起こされる二次性障害(廃用症候群)の予防に重点をおく.早期リハビリテーションによる医療費節減効果も明らかとなっている.回復期リハビリテーションは疾病の安定したときに実施し,機能回復の促進を目指す.より高い機能を維持することにより要介護度を軽減し,早期の社会復帰をはかる.機能が一定の状態に到達し社会生活が開始されると維持期となる.障害をもちつつ家庭生活に入る準備として,家屋の改造や家族での介護の行い方の指導を行う.
「福祉的リハビリテーション」のうち,職業的リハビリテーションは障害者の復職や就職に関するものである. 社会的リハビリテーションは,介護サービスやデイケアなどの社会福祉サービス,住宅・地域環境整備,補装具の支給,スポーツやレクリエーションなどへの参加という社会参加への援助が含まれる.医療機関・福祉施設と保健所,地方自治体によって構成される連携システムならびに,居住地域住民による援助を含む「地域リハビリテーション」事業も重要なポイントとなる.
教育的リハビリテーションは障害児が教育を受ける機会均等の立場を尊重するものであり,養護学校だけでなく,通常の学校の障害児学級や普通学級への入学も促進されている.
すなわち,「福祉的リハビリテーション」では,障害や疾病をもちながら,家庭や社会生活に適応し,生きがいをもって生活することを目標とするため,医療だけでなく,保健や福祉を含めた包括的な取り組みが必要である.
(2)障害の構造とリハビリテーション
疾病の分類には,国際疾病分類(International Classification of Diseases:ICD)があるが,世界保健機構(WHO)は,国際障害分類(International Classification of Impairments,Disabilities,and Handicaps:ICIDH)を提唱した.ICIDHでは,疾病によって引き起こされる障害を,①機能・形態障害(impairment,臓器レベルの障害),②能力低下(disability,個体レベルの障害),③社会的不利(handicap,社会生活レベルの障害)の3つのレベルに分類した. 国際障害分類はその後改訂され,バリアフリー化などのプラス部分を含んだ生活機能面を考慮に入れた国際生活機能分類(International Classification of Functioning, Disability and Health:ICF)が2001年WHOによって採択された.しかし,疾病から派生する機能障害はほとんどマイナス要素であり,ICFは福祉関係領域では活用される可能性があるが,医学,医療分野での利用は困難と思われる.
(3)リハビリテーション診療の実際(図3-1-11)
リハビリテーション診療においては,疾患名の確定に加えて,その疾病からもたらされる障害(機能・形態障害,能力低下,社会的不利)に関する診断(評価)ならびに残っている機能を検索する.また,リハビリテーション診療では,「主訴とニーズの把握」から「退院後の社会復帰」までを視野に入れたリハビリテーションデザインが必要であり,日常生活動作(activities of daily living:ADL)の向上を主目的とする.
1)問診:
a)主訴とニーズの把握:認知症,失語症の場合には,家族から聴取する. b)病歴と障害歴の把握:臓器別の聞き取りを行う.特に,神経・筋・骨格系は重要である. c)生活背景の把握:居住環境,家族の状況も問い合わせ,介護者となり得るかを判断する.
2)診察:
特に神経系,筋・骨格系(関節可動域,運動麻痺,筋力低下,運動失調,不随意運動),呼吸・循環系,皮膚(褥創,浮腫)などを慎重にチェックする.高次脳機能(認知症,失語症,失行・失認)も評価し,ADL
を把握する.
3)心理状態:
抑うつ状態を把握する.
4)検査:
一般検査などに加え,画像診断(MRI,CTなど)も行う.
5)診断:
リハビリテーション総括と問題点を整理する.
6)治療:
a)目標設定:「食事動作自立」などの目標を設定する.
b)リスク管理を行う. c)リハビリテーション処方を作成する. d)リハビリテーション医療開始にあたり説明と同意(インフォームドコンセント,informed consent)を得る.
e)リハビリテーション治療:リハビリテーション医,コメディカルスタッフ(理学療法士,作業療法士,言語聴覚士など)のチーム医療体制で実施する. f)リハビリテーションカンファランスを開催し,目標や役割を修正する.
7)社会復帰(退院):
退院後の生活設計について相談し,最良の生活ができるよう調整する.復職援助も行う.
(4)生活習慣病,内部障害のリハビリテーション・運動療法
近年におけるライフスタイルの変化による身体運動量の減少と欧風化された食事(動物性高脂肪・高蛋白食)は,人口の高齢化もあいまって,2型糖尿病,高血圧などの生活習慣病,内部障害を増加させている.すなわち,生活習慣の歪みは疾病の発症だけでなく,機能障害や能力障害の発症にも関与している. 厚生省(当時)は,これらの病態は食生活,運動などの生活習慣が関係しているとして,「食習慣,運動習慣,休養,喫煙,飲酒などの生活習慣が関与する疾患群」と定義される「生活習慣病」の概念を導入した.
一方,「内部障害」とは,先述の国際障害分類の機能障害に記載され,心臓,呼吸,腎尿路,消化など内部機能障害の総称である.厚生労働省の統計によれば,全国の身体障害者に占める内部障害者数は激増している.
a.身体運動の効果
運動の個体に及ぼす影響としては,急性効果と長期にわたる継続の結果出現するトレーニング効果がある(表3-1-6).
1)運動の急性効果:
運動(収縮)筋で運動に起因するグルコース,遊離脂肪酸の利用促進が行われ,食事制限の併用により減量効果がある.また,食後の実施は,摂食に起因する急激な血糖上昇を抑制し,血糖コントロール状態を良好にする.
2)インスリン抵抗性の改善:
最大酸素摂取量(VO2max)に影響を及ぼさないような軽・中等強度の身体トレーニングでも,長期間継続すれば個体のインスリン抵抗性が改善する.
食事制限と身体運動の継続は,筋肉のトレーニングになるとともに,内臓脂肪や筋肉内脂肪(intramyocellular lipids:IMCLs),肝内脂肪(intrahepatic lipids:IHLs)を効率的に減少させ,インスリン抵抗性・耐糖能と体力・心肺機能(cardiorespiratory fitness:CRF)改善をもたらす.その結果,メタボリック症候群,2型糖尿病,高血圧,脂質異常症,非アルコール性脂肪性肝疾患(non-alcoholic fatty liver disease:NAFLD)などインスリン抵抗性関連の生活習慣病の予防,改善に役立つ(図3-1-12).
3)交感神経刺激と脂肪組織脂肪分解能:
交感神経刺激に対する脂肪分解能は,皮下脂肪組織より内臓脂肪組織が大であり,運動療法実施時には,内臓脂肪が効率的に減少する.
4)レジスタンス運動の併用:
ジョギングに代表される有酸素運動は,重量挙げのような無酸素運動より個体のインスリン抵抗性改善に有用である.しかし,筋力・筋量の低下している高齢者では,レジスタンス(筋力)運動の併用も有用である.
5)トレーニング効果の持続:
インスリン感受性改善で代表されるトレーニング効果は,3日以内に低下し,1週間で消失する.
6)血糖コントロールの改善:
メタ解析によれば,運動療法の実施はHbA1cを低下させ,糖尿病合併症の危険性を低下させる.
7)基礎代謝と食事誘発性熱産生(dietary-induced thermogenesis:DIT)の上昇:
トレーニングの継続はDITを上昇させたり,食事制限の実施による基礎代謝の低下を防止する.
8)運動療法の分子メカニズム:
運動時の筋肉への糖取り込み亢進は,インスリンとは別個の,AMPキナーゼ(AMPK)の活性化による糖輸送担体(GLUT4)の細胞内プールから形質膜への移動(translocation)に由来する.一方,運動療法の長期実施によるインスリン感受性改善には,筋重量増大,筋ミトコンドリア数増加およびGLUT4発現量の増加が重要な役割を果たしている.これらの筋性要因に加えて,食事・運動療法の実施による体脂肪量減少,脂肪組織サイズの縮小により,脂肪細胞から分泌される腫瘍壊死因子(TNF-α;インスリン抵抗性発現)などのサイトカイン(アディポカイン)の分泌が低下し,インスリン抵抗性も改善するという脂肪組織性要因も関与している.
9)体力,全身持久力の向上:
身体運動の実施は有酸素運動能(最大酸素摂取量)を増加させる.身体活動度および体力レベルと糖尿病(最大酸素摂取量)発症率,総死亡率とには負の相関関係が成立する.
10)冠危険因子の低下:
トレーニングの実施は,血清中性脂肪の低下,HDL-コレステロールの上昇,軽症高血圧の改善など冠危険因子も低下させる.また,身体活動は高感度CRP(hs-CRP)レベルを低下させ,心血管死を低下させるという.
b.運動処方の実際
ⅰ)運動療法の適応とメディカルチェック
運動療法の開始に際しては,糖尿病では,増殖網膜症など運動の実施により病態を悪化させる要因の有無を検索する.また,家族性高脂血症,二次性(症候性)肥満など運動療法の適応外の症例を除外する.
運動療法の適応は下記の病態である. ①2型糖尿病でコントロール状態良好で重篤な合併症のない症例,原発性肥満者,②低リスク高血圧患者(降圧薬服用中の症例も可),③Ⅱb,Ⅳ型脂質異常症の高トリグリセリド血症,HDL-コレステロール低下例.
ⅱ)運動の種類,強度と方法
散歩,ジョギング,ラジオ体操,自転車エルゴメーター,水泳(後2者は肥満症患者に適)など全身の筋肉を用いる有酸素運動を中等強度(一般に脈拍120/分,60~70歳代100/分)で1回10~30分(できれば,1日食後2~3回),週3~5日以上実施する.ダンベル,トレーニングマシンなどを用いたレジスタンス(筋力)運動には,インスリン抵抗性改善作用に加えて,筋力増強,筋量増大効果があり,軽い負荷強度で,息を止めず,有酸素運動的に行えば,加齢に伴う筋萎縮防止に有用であり,ことに高齢者では併用する.米国糖尿病学会は,1回30分,週5日,毎週合計150分の中等強度有酸素運動実施を勧告している.また,レジスタンス運動の週2回実施も勧告している.
「運動する時間がない」と訴える患者も多いが,エレベーターの代わりに階段を使うなど各自のライフスタイルに運動を取り入れるよう指導する.歩数計を用いて評価し,1日1万歩を目指す.なお,運動によらないエネルギー消費(non-exercise activity thermogenesis:NEAT)も肥満防止に有効であり,「こまめに体を動かす」よう指導する.
ⅲ)運動療法実施上の注意点
①食事療法も併行して指導する.②準備・整理運動の実施を徹底する.③スポーツシューズの着用,暑いときの水分補給など一般的注意事項も指導する.④インスリン治療中の患者では低血糖防止など個別の対応も行う. 軽中等強度の身体運動が2型糖尿病,肥満症/メタボリック症候群,高血圧など生活習慣病全般の基本治療となっていることは,関連の各学会の「ガイドライン」に記載されている.しかし,日本糖尿病学会の調査成績でも運動療法を実施している患者は約半数であり,コメディカルを含めたチーム医療体制で,患者各個人のQOL向上を目指した「テーラーメイド」な運動処方を指導する.なお,心臓リハビリテーション,呼吸リハビリテーションなどに関しては関係の成書を参照されたい.[佐藤祐造]
■文献
Colberg SR, Rubin RR, et al: Exercise and type 2 diabetes: the American College of Sports Medicine and the American Diabetes Association: joint position statement executive summary. Diabetes Care, 33: 2692-2696, 2010.
佐藤祐造,他:糖尿病運動療法指導マニュアル(佐藤祐造編),南江堂,東京,2011.
椿原彰夫:リハビリテーションの理念と障害学.最新リハビリテーション医学,第2版(米本恭三監),pp5-10,上月正博:生活習慣病と内部障害.同書,pp319-329,医歯薬出版,東京,2005.
出典 内科学 第10版内科学 第10版について 情報