内科学 第10版 の解説
原発性副甲状腺機能亢進症(副甲状腺・カルシトニン・ビタミンD)
副甲状腺機能亢進症は副甲状腺ホルモン(parathyroid hormone:PTH)の慢性的分泌亢進により引き起こされる病態であり,原発性と二次性に大別される.このうち原発性副甲状機能亢進症(pHPT)は副甲状腺の腫瘍化または過形成によりPTHが自律的に分泌される結果引き起こされるPTHの過剰状態と定義される.
病因
副甲状腺の腫瘍化機構に関する分子生物学的研究により,一部の腺腫では11番染色体短腕上にあるPTH遺伝子の発現を調節している領域が逆位を起こし,長腕上に転座することでcell cycle regulator(細胞調節因子)として重要なcyclin D1が過剰に発現し,これが腺腫の発症にかかわっていることが判明した.また副甲状腺癌では癌抑制遺伝子であるRB(retinoblastoma)遺伝子やp53の変異,また下顎腫瘍症候群を伴った家族性pHPTの原因遺伝子として同定されたHPRT-2遺伝子の変異が知られている.一方,多発性内分泌腫瘍(multiple endocrine neoplasm:MEN)タイプIとⅡの責任遺伝子はそれぞれ11番染色体の長腕にある癌抑制遺伝子(MEN-1遺伝子)と10番染色体の長腕にあるチロシンキナーゼ型受容体構造をもつRET癌遺伝子の変異であることが証明された.そして散発性の腺腫でもMEN-1遺伝子の変異例がある.
疫学
血清Ca濃度測定がルーチン検査として普及して以来,本症は高率に発見されるようになり,現在では非常に頻度の高い内分泌疾患と認識されるようになった.わが国では,2000〜3000人に1人の頻度と推計されており,男女比では3:1と女性に多くみられ,特に中高年女性に多い.
病理
病理学的に腺腫,過形成,癌腫に分類される.頻度は腺腫が80〜85%と最も多く,そのほとんどは単発性である.過形成は10〜15%であり,その多くはMENに伴うものである.癌腫は最も少なく2〜3%とされている.
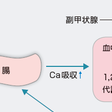
病態生理(図12-5-11)
PTHの過剰分泌により高カルシウム血症と低リン血症が引き起こされる.高カルシウム血症はPTHが骨吸収を促進し,骨からのCaの動員を増加させること,腎遠位尿細管からのCa再吸収を亢進させること,そして腎近位尿細管での活性型ビタミンD[1,25-(OH)2-D]の合成を促進し,腸管からのCa吸収が増加することに起因する.そして高カルシウム血症によりCa糸球体濾過量が増加し,これがPTHのCa再吸収促進能を上回るため,高カルシウム尿症が生じる.一方,低リン血症はPTHが腎近位尿細管からのP再吸収を抑制することに起因する.またPTHが近位尿細管でのHCO3−の再吸収を抑制し,代わりにCl−を再吸収するため,代謝性アシドーシスをきたし,血中Clはやや高値となる.
臨床症状
高カルシウム血症による症状は非特異的なものが多いうえに,軽度な高カルシウム血症ではほとんど自覚症状が認められないため,長期にわたり放置されている場合が少なくない.しかし血中Ca値が12 mg/dL以上になると,神経・筋障害により易疲労感,脱力などを,腎での尿濃縮力低下により多尿,口喝,脱水などを,消化管運動の低下により悪心,嘔吐,便秘などを,またガストリン分泌亢進により胃酸分泌亢進を,さらに消化性潰瘍や膵炎を合併することがある.血清Ca濃度が高度に上昇した場合には,中枢神経系に重篤な障害をきたし致命的になることがある.また尿濃縮力を低下させるため,脱水と腎へのCa負荷などにより急性腎不全に至る例もあり,これを高カルシウム血症クリーゼとよぶ.
臨床病型として,従来より線維性骨炎を伴う骨型,尿路結石や腎石灰化症を有する腎型,化学型(無症候型)に分類される.近年血中Ca濃度測定が普及したため,化学型で発見される頻度がいちばん多くなっている.骨型では手指などに線維性骨炎に特徴的な骨膜下骨吸収像を示し,皮質骨優位の骨量減少をきたす.また歯槽硬線の消失,頭蓋骨の脱灰像(salt and pepper skull)や線維性骨囊腫骨炎(brown tumor)を認めることもある.
診断
1)高カルシウム血症:
血清Caの約50%はおもにアルブミンなどの蛋白質に結合しているため,低アルブミン血症が存在する場合には,次の式を用いてイオン化Ca濃度をよりよく反映する補正Caを用いる.補正Ca濃度(mg/dL)=実測Ca濃度(mg/dL)+[4−血清アルブミン濃度(g/dL)].補正Ca濃度が10.2 mg/dLをこえるものを高カルシウム血症とする.
2)血中PTH高値:
インタクトPTHなどの血中PTH測定により,血中PTHレベルを確認する.PTH作用の亢進はリン再吸収率(%TRP)の低値などにより確認する.
3)その他:
軽度の低リン血症,高クロール血症,代謝性アシドーシスを示すことが多い.またPTHの骨作用の増加のため,骨吸収と骨形成が亢進するため,骨形成マーカー(骨型ALP,オステオカルシンなど),骨吸収マーカー(デオキシピリジノリン,I型コラーゲン架橋N端テロペプチド断片など)が増加する.骨塩量測定では皮質骨優位の骨密度の低下を示す.
4)局在診断:
異常副甲状腺の局在診断にはカラードプラを用いた超音波とともに,シンチグラムが有用である.シンチグラムには従来201Tl-99mTcサブトラクション法が行われてきたが,99mTc-MIBIシンチグラムの方が検出率が高い.また約5%に胸腔内など異所性に副甲状腺が存在するが,このような例にはシンチグラムが特に有用である.シンチグラムで異所性に集積が認められた場合には,その部位に対しCT,MRIそして選択的静脈サンプリングを考慮する.一方,部位診断により複数腺の腫脹がある場合には必ずMENの合併を疑い精査を進める必要がある.
鑑別診断
高カルシウム血症をきたす代表的疾患として本疾患と悪性腫瘍に伴うものがあげられ,両者で90%以上を占める.本疾患の診断には血清CaとPTHの同時測定が必須である.血清Caのうちイオン化Caが生理的に重要であるが,一般臨床では総Ca濃度が測定されている.したがって低アルブミン血症が存在する場合には高カルシウム血症を見逃す可能性がある.副甲状腺以外の原因により高カルシウム血症をきたす疾患では血中PTHは低値を示すため,高カルシウム血症とともにPTH高値が確認でき,家族性低カルシウム尿性高カルシウム血症(FHH)が否定されればpHPTとほぼ診断できる.なお異所性PTH産生腫瘍は腎癌などで報告はあるものの,きわめてまれである.FHHは副甲状腺に同定されたPTH分泌調節に必須の役割を担うCa感知受容体(CaSR)の不活性型変異により起こり,常染色体優性遺伝形式を示す疾患である.副甲状腺摘出術を行っても高カルシウム血症は是正されないことより,pHPTと鑑別することは臨床上きわめて重要である.本疾患では腎尿細管に存在するCaSRの変異のため,Ca再吸収の調節に異常が生じ,高カルシウム血症の存在にもかかわらず腎でのCa再吸収は亢進している.鑑別にはCa・クレアチニンクリアランス比(Cca/Ccr)が有用である.FHHでは0.01以下の低値を示す.また血中Mg軽度高値や血中1,25-(OH)2-Dの相対的低値を示すことが多い.
合併症
消化性潰瘍や膵炎などの消化器疾患ならびに甲状腺疾患を合併することがある.またまれな合併症として,偽痛風【⇨10-17】や腺腫の梗塞などがあげられる.
経過・予後
米国の15年間の前向き研究では,無症候性例の37%で症候の進展を認め,皮質骨密度の有意な減少も認められている.また本疾患では軽症例でも心血管病変の合併率や骨折発生率が高いとの報告もある.腺腫例では,副甲状腺摘出術により予後は良好である.過形成や癌腫の場合,再発する例がしばしばある.
治療
根治治療は病的副甲状腺の摘出である.アメリカ国立衛生研究所(NIH)からの無症候性例における手術適応のガイドラインが2008年に再改訂され,適応基準が広げられている(表12-5-4).単腺腫大の腺腫例には腺腫のみ摘出,過形成の場合は,亜全摘または全摘+一部皮下に自家移植するのが標準である.手術により著明な骨量増加と尿路結石の防止が期待できる.骨病変の強い患者では術後骨へのCaの急速な取り込みが起こり,一過性の低カルシウム血症をきたし,テタニーやしびれ感が生じることがある(hungry bone症候群).癌では骨病変が強く,肺に転移しやすいことが特徴である.手術非適応例には,脱水,不動を避けるように指導するとともに骨量減少例には経口ビスホスホネートなど骨吸収抑制薬の投与を考慮する.CaSRに作用しCa2+に対する感受性を高め血中CaとPTHを低下させる作用を有するCaSR作働薬が開発され,有効性が立証されてきている.高カルシウム血症クリーゼの場合,補液による脱水の改善,利尿薬の投与とともに骨吸収抑制薬である静注用ビスホスホネート,カルシトニンの投与を行い,クリーゼから離脱でき次第手術を考慮する.[杉本利嗣]
■文献
Bilezikian JP, Khan AA, et al: Guidelines of the management of asymptomatic primary hyperparathyroidism: summary statement from third international workshop. J Clin Endocrinol Metab, 94: 335-339, 2009.
Rubin MR, Bilezikian JP, et al: Natural history of primary hyperparathyroidism with or without parathyroid surgery after 15 years. J Clin Endocrinol Metab, 93: 3462-3470, 2008.
出典 内科学 第10版内科学 第10版について 情報