内科学 第10版 「大腸癌」の解説
大腸癌(大腸悪性腫瘍)
定義・概念
大腸癌は大腸粘膜上皮から発生した悪性腫瘍である.大腸は,盲腸,結腸,直腸S状部,直腸から構成されているが,虫垂,肛門管を含めて扱う場合がある.大腸を二分して,盲腸,上行結腸,横行結腸を右側大腸,下行結腸,S状結腸,直腸S状部,直腸を左側大腸とよぶこともある.
分類
1)肉眼型分類:
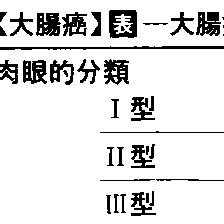
大腸癌の肉眼型分類は,表在型(0型),隆起腫瘤型(1型),潰瘍限局型(2型),潰瘍浸潤型(3型),びまん浸潤型(4型),分類不能型(5型)に分類される.このうち2型が最も多い.表在型はさらに隆起型(Is /Isp/Ip型),表面型(ⅡaⅡb/Ⅱc型)に亜分類される(図8-5-25).
2)組織型分類:
腺癌,内分泌細胞癌,腺扁平上皮癌,扁平上皮癌,その他の癌に分類される.腺癌は乳頭腺癌,管状腺癌(高分化/中分化),低分化腺癌(充実型/非充実型),粘液癌,印環細胞癌に亜分類される.大腸癌の多くは高分化ないしは中分化管状腺癌である.
3)進行度(ステージ):
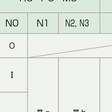
壁深達度,リンパ節転移の程度,遠隔転移の有無によって分類する.わが国では大腸癌取扱い規約の進行度が用いられている(表8-5-14).ほかにTNM分類,Dukes分類などがある.
原因・病因
大腸癌発生の機序から,次の3つに大別される.
1)散発性大腸癌:
大部分の大腸癌は非遺伝性であり,環境因子の暴露が主因とされる.大腸粘膜上皮細胞に遺伝子変異が蓄積して発生する.加齢とともに罹患率が上昇する.発癌機序としてadenoma-carcinoma sequence,de novo発癌,serrated neoplasia pathwayが提唱されている.
a)adenoma-carcinoma sequence:良性腫瘍である「腺腫」から発癌する経路である.粘膜上皮細胞のAPC遺伝子の変異により低異型度腺腫が発生し,K-ras遺伝子の変異で高異型度腺腫となり,p53遺伝子変異で癌となる.さらに,DCC遺伝子が変異して浸潤,転移する癌となるという段階的な発癌機転である.
b)de novo発癌:前癌病変を介さず正常粘膜から直接癌が発生する発癌機序である.その根拠として,腺腫成分を伴わない小さな陥凹型癌の存在があげられる.
c)serrated neoplasia pathway:過形成性ポリープやsessile serrated adenoma/polypなどの鋸歯状病変や鋸歯状腺腫を母地とする発癌機序である.
2)遺伝性大腸癌:
遺伝的要素が大腸癌発生に決定的影響を及ぼしている疾患を遺伝性大腸癌という.散発性大腸癌と比べ,若年発症の傾向があり,大腸癌の多発や他臓器の癌を高率に合併する特徴を有する.遺伝性大腸癌のなかで頻度が高い疾患として,Lynch症候群(遺伝性非ポリポーシス大腸癌:hereditary non-polyposis colorectal cancer: HNPCC)と家族性大腸腺腫症(familial adenomatous polyposis: FAP)とがある.
Lynch症候群は,ミスマッチ修復遺伝子(MLH1,MSH2,MSH6,PMS2)の変異を原因とする常染色体優性遺伝性疾患である.なお,Lynch症候群とHNPCCは同一疾患である.その診断基準を表8-5-15に示す.
FAPは,第5染色体長腕上(5q21-22)のAPC遺伝子変異を原因とする大腸の多発性腺腫を主徴とする症候群である.大腸癌の発生は10歳代での報告もあるが,40歳代で約50%,放置すれば60歳頃にはほぼ100%に達する.
3)colitic cancer:
炎症性腸疾患(inflammatory bowel disease: IBD)の長期経過例で炎症性粘膜を背景に癌が発生する経路であり,潰瘍性大腸炎(ulcerative colitis: UC)に発生する大腸癌が典型例である.UCでは,①10年以上の経過例,②全大腸炎型に大腸癌が合併しやすい.前癌病変である異型腺管(ディスプラジア,dysplasia)は,low grade dysplasiaとhigh grade dysplasiaに分類され,high grade dysplasiaが発見された場合には発癌の頻度が高いことから,手術適応となる.UCに合併する大腸癌の特徴は,若年発症で,多発傾向にあり,びまん浸潤型や低分化腺癌,粘液癌が比較的多い.周辺に異型腺管を伴う.
疫学
わが国の大腸癌罹患率および死亡率は著しく増加している.2008年の人口動態統計によれば,女性では大腸癌による死亡は全悪性新生物のなかで最多であり,男性では肺癌,胃癌に次いで多く,過去30年間におよそ5倍となった.好発年齢は男女ともに60歳代が最も多く,次いで50歳代,70歳代が続き,女性より男性に多い.
臨床症状
1)自覚症状:
初期には無症状のことが多く,進行すると症状が出現する.症状は腫瘍の占居部位により異なる.直腸や左側結腸の癌は,血便,便通異常(便秘,下痢,細い便柱,テネスムス),腸閉塞症状,などが特徴である. さらに進行して直腸周囲の他臓器に浸潤すると血尿や頻尿,性器出血,仙骨部疼痛なども出現する.一方,右側結腸は腸内容が液状であり,腸管腔も広いため,狭窄症状は出現しにくい.主訴としては不定の腹部愁訴,軽度の腹痛,貧血や腫瘤触知が多い.
2)他覚症状:
腹部の視診や触診により腹部膨満や圧痛,腫瘤,また直腸指診にて腫瘤の性状や出血の状況を診る.また,Virchow転移(左鎖骨上窩リンパ節への転移)やSchnitzler転移(Douglas窩への転移)の有無も確認する.
検査成績
1)免疫学的便潜血反応:
ヒトヘモグロビンに特異的に反応にて便中の血液の有無を調べる.大腸癌検診のスクリーニングに用いられている.
2)腫瘍マーカー:
大腸癌で用いられる腫瘍マーカーには,血清CEA(carcinoembryonic antigen)とCA19-9(carbohydrate antigen 19-9)とがある.進行度の予測,再発や化学療法の治療効果のモニタリングとして用いられている.早期癌では陽性率が低く,スクリーニングには適していない.
3)注腸造影検査:
病変の存在部位,形態,狭窄の有無などを診断する.進行癌では特有のアップルコアサインがみられることもある.腫瘍の側面像で大腸壁の変形の程度から壁深達度を推定できる.直腸の側面像では仙骨との位置関係がよくわかり,占居部位が診断できる.
4)下部消化管内視鏡検査:
腫瘍の形態や存在部位を診断する.腫瘍と非腫瘍の鑑別,早期癌の深達度診断には,拡大内視鏡による表面微細構造(ピットパターン)の観察が有用である.内視鏡的摘除(ポリペクトミーや,内視鏡的粘膜切除(endoscopic mucosal resection:EMR),内視鏡的粘膜下層剥離(endoscopic submucosal dissection:ESD))による治療も可能である.
5)その他の検査:
CTやMRIでは遠隔転移の有無や他臓器への浸潤の有無,リンパ節の腫脹の有無がわかる.
鑑別診断
大腸腺腫,カルチノイド腫瘍,悪性リンパ腫,大腸非上皮性腫瘍(平滑筋性腫瘍,神経原性腫瘍,消化管間質腫瘍(gastrointestinal stromal tumor:GIST),脂肪腫など),粘膜脱症候群,放射線照射性大腸炎,子宮内膜症,腸間膜脂肪織炎などがある.
治療
1)ステージ0〜Ⅲ大腸癌の治療方針:
a) 内視鏡治療:内視鏡治療の適応は粘膜(M)癌または粘膜下層(SM)軽度浸潤癌で,大きさが2 cm未満の病変である.内視鏡治療は摘除生検であり病理検査にて切除断端陰性,深達度がMであれば治療終了となる.病理検査で垂直断端陽性(癌が粘膜下層断端に露出しているもの), SM浸潤距離が1000 μm以上,脈管侵襲陽性,組織型が低分化腺癌・印環細胞癌・粘液癌,浸潤先進部の簇出(budding)高度の場合は追加治療としてリンパ節郭清を伴う腸切除が推奨される.
b)手術治療:基本術式は腸管切除+リンパ節郭清である.リンパ節郭清の程度は壁深達度によって異なる.
2)ステージⅣ大腸癌の治療方針:
ステージ大腸癌の治療は原発巣と転移巣それぞれが切除可能か否かによって異なる.原発巣,転移巣とも切除可能であれば,いずれも切除する.原発巣が切除不能であれば,いずれも切除せず化学療法,または放射線療法を行う.転移巣が切除不能であれば,原発巣による症状,遠隔転移の状態,全身状態などに応じて原発巣の切除を検討する.
3)化学療法:
a)補助化学療法:ステージⅢ大腸癌では術後補助化学療法の再発抑制効果と生存期間の延長が示されている. 推奨される療法には5-FU+ロイコボリン(LV) 療法,UFT+LV療法,カペシタビン療法,FOLFOX療法(オキサリプラチン,レボホリナートおよびフルオロウラシルの静脈内持続投与法)がある.投与期間は6カ月である.
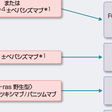
b)切除不能進行再発大腸癌に対する化学療法:最近の化学療法の進歩により生存期間の中央値は約2年に延長してきている.また,切除不能進行再発大腸癌に対する化学療法が奏効して根治切除可能となることがある.臨床試験により,生存期間の延長が検証されている治療法の中で,国内で使用可能な一次治療レジメン,二次治療以降のレジメンを図8-5-26に示す.抗EGFR抗体薬(セツキシマブ,パニツブマブ)はKRAS野生型において有効性が示されている.
4)放射線療法:
放射線療法には,直腸癌において術後の再発抑制や術前の腫瘍量減量,肛門温存を目的とした補助放射線療法と切除不能進行再発大腸癌の症状緩和や延命を目的とした緩和的放射線療法とがある.[松山貴俊・杉原健一]
出典 内科学 第10版内科学 第10版について 情報
改訂新版 世界大百科事典 「大腸癌」の意味・わかりやすい解説
大腸癌 (だいちょうがん)
carcinoma of large intestine
大腸の癌腫。発生の部位によって直腸癌と結腸癌に大別される。原因は不明であるが,重視されているのは大腸ポリープのうちの大腸腺腫の癌化で,腺腫の性別頻度,年齢別頻度,部位別分布が大腸癌のそれに一致し,かつ腺腫の一部に癌が見つかることがあるからである。一部の癌は直接発生する。人口10万人に対する大腸癌の訂正死亡率は,男性29.6人,女性22.8人である(1996年度人口動態統計による)。この頻度は欧米に比べて低く,日本の胃癌の頻度に比べても,男で1/2,女で2/3である。性別比ではやや男性に多く(1.2~1.5対1),年齢別では60歳代が最も多く,次に50歳代と70歳代がこれに次いでいる。しかし日本でも近年増加しつつある。好発部位は,直腸が40~50%を占め,次いでS状結腸(25%前後),盲腸(4~12%),上行結腸(6%)などである。大腸癌は肉眼的,組織学的,あるいはその深達度と転移の有無などの基準で表のように分類される。大腸腺腫症や潰瘍性大腸炎に合併することもある。大腸癌は腸壁を破ったのち隣接臓器に直接に浸潤し,さらに漿膜,腹膜への伝搬(癌性腹膜炎),リンパ節転移,さらに門脈を介して肝臓,肺,副腎,腎臓,膵臓,骨などへの血行転移がみられる。
大腸癌の症状
早期大腸癌は無症状で,たまたま注腸X線検査,内視鏡検査,生検,ポリペクトミー(ポリープ切除術)などで発見される。しだいに大きくなると,新鮮血の排出,粘血便,便秘や下痢,ときに便秘と下痢が交代にみられる便通異常,腹痛などを呈してくる。癌の発生部位によって臨床症状は多少異なる。右側結腸癌は,病気が進行してから症状が出るため,大きい潰瘍を形成し腫瘤になり,貧血,腹痛,便通異常,体重減少,腹部腫瘤の触知などで診断される。左側結腸癌は,大腸閉塞症状,すなわち腹痛,便通異常,悪心嘔吐,体重減少,衰弱や肛門出血で,比較的に右側よりも早期に診断される。腹痛は痙攣(けいれん)様ないし疝痛様で,放屁やガスの通過で軽減する。直腸癌は,下血~血便,便通異常,腹痛などを呈する。末期には悪液質となり,種々の合併症を伴う。合併症としては,腸閉塞,腸穿孔(せんこう),膿瘍,癌性腹膜炎,閉鎖性結腸炎,ときに膀胱や腟へ直接浸潤し瘻孔(ろうこう)形成,排尿障害などがある。検査では,糞便潜血反応は高度に陽性になり,病気が進むと低色素性小球性貧血などの貧血,血中CEA(carcinoembryonic antigenの略で,胎児タンパク質の一種)値上昇などがみられる。
診断と治療
直腸指診,大腸X線(注腸)検査,大腸内視鏡,腸生検などによる。大腸X線像では陰影欠損やアップル・コアapple-core(リンゴの芯のような像)またはナプキン・リングnapkin-ring徴候(ナプキンの環のような像)として現れる。粘膜内癌は,内視鏡的粘膜切除術による完全生検により診断される。治療は,大腸早期癌で内視鏡的粘膜切除術により根治できるものを除けば,原発臓器と所属リンパ節の摘出を行う外科的根治手術か腹腔鏡下腸切除術が必要である。人工肛門造設,化学療法,放射線療法も併用される。治療後の5年生存率は,表在型で92.9%,腫瘤型63.6%,潰瘍限局型57.1%,潰瘍浸潤型40.0%である。デュークス分類による5年生存率は,デュークスAは89~96%,Bは70%,Cは30~56%である。
→癌
執筆者:朝倉 均
出典 株式会社平凡社「改訂新版 世界大百科事典」改訂新版 世界大百科事典について 情報
食の医学館 「大腸癌」の解説
だいちょうがん【大腸がん】
《どんな病気か?》
大腸(だいちょう)がんは欧米型のがんといわれてきましたが、近年は、食生活の欧米化によって、日本でも肉類などの動物性脂肪の摂取が多くなり、発症率が高まっています。
初期の症状は、発生部位にもよりますが、便に血液や粘液が混じる、便秘(べんぴ)がちになる、貧血(ひんけつ)症状、腹痛、下痢(げり)などがあります。大腸がんのなかでも発生しやすい部位は直腸(ちょくちょう)とS状結腸(えすじょうけっちょう)で、大腸がん全体の60~70%を占めます。この場合は出血や下痢が多くみられます。
《関連する食品》
〈動物性脂肪をひかえ、食物繊維を多くとる〉
○栄養成分としての働きから
動物性脂肪を多く摂取することで、胆汁(たんじゅう)と腸内細菌が作用しあってがんを発生させること、排便を促進する食物繊維の摂取量が相対的に減少してしまうことが、大腸がんの原因となります。まずは動物性脂肪をひかえることが第一で、ゴボウやタケノコなど、食物繊維を積極的に摂取することが必要です。
緑黄色野菜には、食物繊維と同時にカロテンも豊富に含まれています。カロテンは、動物実験で抗腫瘍効果(こうしゅようこうか)が確認されているので、ニンジン、ホウレンソウ、コマツナなど、料理の付け合わせに使用して、じょうずに摂取しましょう。
また、摂取した脂肪が酸化することで、過酸化脂質(かさんかししつ)になり、細胞を傷つけることがあります。この酸化を防ぐには、ショウガの辛み成分であるジンゲロンが有効です。薬味としてだけでなく、煮ものや焼きものなどにも積極的に利用しましょう。
家庭医学館 「大腸癌」の解説
だいちょうがん【大腸がん】
結腸がんは、がんのできる場所によって、盲腸(もうちょう)がん、上行結腸(じょうこうけっちょう)がん、横行結腸(おうこうけっちょう)がん、下行結腸(かこうけっちょう)がん、S状結腸がんに分かれます。
大腸がんの大部分は腺(せん)がんという種類のがん腫(しゅ)です。ほかに肉腫(にくしゅ)やカルチノイドがありますが、これらはまれなもので、大腸悪性腫瘍全体の1%にすぎません。
大腸がんは近年増加しているがんの1つです。その原因としては、生活様式、とりわけ食生活の西洋化(高脂肪・低繊維食の摂取)が大きく影響していると考えられています。かつての日本人の大腸がんには直腸がんが多かったのですが、近年は欧米人のように結腸がんのほうが多くなってきています。
大腸がんの多くは腺腫(せんしゅ)という良性のポリープから発生すると考えられていますが、腺腫を経ずに大腸粘膜(だいちょうねんまく)から直接発生するがんもあることがわかってきました。
なお、大腸がんには、がんの発生に遺伝が密接に関与している遺伝性大腸がんもあります。
百科事典マイペディア 「大腸癌」の意味・わかりやすい解説
大腸癌【だいちょうがん】
→関連項目癌予防薬|ストーマケア
出典 株式会社平凡社百科事典マイペディアについて 情報
ブリタニカ国際大百科事典 小項目事典 「大腸癌」の意味・わかりやすい解説
大腸癌
だいちょうがん
cancer of the large intestine
出典 ブリタニカ国際大百科事典 小項目事典ブリタニカ国際大百科事典 小項目事典について 情報
世界大百科事典(旧版)内の大腸癌の言及
【大腸】より
…食後便意が起こるのは,胃の充満伸展により胃大腸反射が起こり,大腸運動が高まるためである。
[大腸の病気]
大腸にみられる病気には種々のものがあるが,大腸癌が最も重大である。消化管の癌のなかでは胃癌に次いで多い。…
※「大腸癌」について言及している用語解説の一部を掲載しています。
出典|株式会社平凡社「世界大百科事典(旧版)」
関連語をあわせて調べる
目次 飼養文化 北アメリカ 北方ユーラシア偶蹄目シカ科の哺乳類。北アメリカでは野生種はカリブーcaribouと呼ばれる。角が雄だけでなく雌にもふつうある。体長130~220cm,尾長7~20cm,...