関連語
内科学 第10版 「糖尿病性腎症」の解説
糖尿病性腎症(全身疾患と腎障害)
糖尿病性腎症とは,持続する高血糖により腎臓の糸球体および間質の障害が生じ,蛋白尿の出現や腎機能低下が認められる疾患である.最終的には末期腎不全にまで進行し,血液浄化療法が必要となる.わが国における慢性透析療法導入の原因疾患第1位を占める重要な疾患である.
原因・病因
糖尿病性腎症の成因としては,高血糖に伴う細胞内代謝異常や,糸球体高血圧,糸球体過剰濾過などの機能的異常が生じ,その結果として細胞外基質の増加・蓄積,メサンギウム領域の増生・拡大などの器質的異常がもたらされると考えられている.その進展機序には複数の経路が想定されており,①グリケーション,②酸化ストレス,③ポリオール代謝異常,④プロテインキナーゼC(PKC)の活性化,⑤レニン-アンジオテンシン系の活性化,⑥炎症(マクロファージの浸潤や接着分子,ケモカイン,炎症性サイトカインの発現増強)などに,遺伝的素因などが相互に作用し腎臓に機能的および組織学的異常を惹起すると考えられている(図11-6-1).
疫学
糖尿病性腎症は1998年以降のわが国における透析導入原因疾患の第1位を占めている.日本透析医学会の統計によると,2010年の新規透析導入患者3万5555人の約43%(1万6271人)が糖尿病性腎症である.これまで2型糖尿病の増加に伴って糖尿病性腎症は増加の一途を辿っていたが,2010年にはじめて減少傾向に転じた.また,糖尿病患者における腎症の合併率は,Parvingらが世界33カ国の2型糖尿病患者約2万4000人を対象に行った横断的調査DEMAND studyの結果によると,微量アルブミン尿が39%,顕性アルブミン尿が約10%であり,おおよそ半数の患者が腎症を合併していた(Parvingら,2006).一方,わが国の2型糖尿病患者約8900例を横断的に調査したJDDM10の結果によると,微量アルブミン尿を呈する早期腎症(第2期)が32%,顕性腎症(第3期)が7%,腎不全(第4期)が2.6%であり,日本人2型糖尿病患者の40%以上がアルブミン尿陽性であることが明らかになっている(Yokoyamaら,2007).
病態生理・病理
糖尿病性腎症の成因として,高血糖により引き起こされる細胞内代謝異常や酸化ストレス,レニン-アンジオテンシン系の活性化,糸球体内血行動態の異常などが相互に作用しながら腎臓の機能的および構造的変化を引き起こし,発症・進展すると考えられている(図11-6-1).血行動態異常による糸球体過剰濾過は,機能ネフロン数の低下や濾過係数が低下する病態において,単一ネフロンあたりの濾過率を増加させて腎全体の糸球体濾過量(GFR)を維持しようとする機構である.糖尿病性腎症の初期において,糸球体過剰濾過の状態が持続すると,糸球体高血圧により糸球体内皮細胞,メサンギウム細胞,糸球体上皮細胞などの糸球体を構築する細胞が傷害を受け,糸球体硬化に至ると考えられている.また高血糖や終末糖化産物,酸化ストレスなどにより,腎内のレニン-アンジオテンシン系の活性化やTGF-βなどの炎症性サイトカイン発現が亢進し,これらが細胞外基質蛋白(ECM)の持続的な蓄積を引き起こすと考えられる.病理組織学的には糸球体病変,尿細管・間質病変,血管病変に大別されるが,糖尿病性腎症の特異的かつ重要な病理学的所見として糖尿病性糸球体硬化症がある.初期には糸球体の肥大のみ認められるが,進行するに伴い糸球体硬化症が進行し,びまん性病変,結節性病変,滲出性病変などの病変が認められるようになる(図11-6-2A).また,糖尿病性腎症の病理所見にはECMの蓄積と並んで,単球・マクロファージに代表される炎症細胞の浸潤が認められる(図11-6-2B).腎臓の糸球体および間質において,接着分子・ケモカインの発現や炎症性サイトカインの増加が糖尿病性腎症の進展に関与すると考えられている.
臨床症状
1)自覚症状:
早期の糖尿病性腎症,および顕性腎症でも蛋白尿が軽度の場合には症状はない.したがって,検尿を行い微量アルブミン尿の有無を確認することが重要である.蛋白尿が高度となり,血清蛋白濃度が低下すると下腿浮腫,胸腹水貯留といった溢水症状が出現する.特に糖尿病性腎症による腎不全患者では,しばしばネフローゼとなり体内の水分貯留傾向をきたしやすい.また腎不全が高度となると,悪心や食欲低下などの尿毒症症状が出現する.
2)他覚症状:
検査所見では,腎不全が進行すると血清Crのほか,尿素窒素,尿酸,カリウムが上昇する.また,腎機能の低下に伴い貧血(腎性貧血)を認める.腎性貧血では,鉄欠乏性貧血と異なりエリスロポエチンの上昇が認められないという特徴がある.
診断・分類
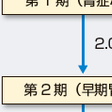
糖尿病性腎症の診断は,臨床経過と検尿所見,腎機能検査の結果を総合的に判断して行うが,最も重要なものはアルブミン尿および蛋白尿である.臨床的には表11-6-1に示すように糖尿病性腎症は5つの病期に分類される.第1期では正常アルブミン尿であるが,第2期になると微量アルブミン尿が出現する.この時期までは通常症状がない.第3期になって持続する蛋白尿を認めるようになり,その後次第に高血圧,浮腫,ネフローゼ症候群,貧血などを呈しながら第4期の腎不全に進行する.透析療法を開始されたら第5期である. 早期の糖尿病性腎症の診断のためには尿中微量アルブミンを測定することが重要である.尿中微量アルブミン値が30〜299μg/mgCrで,3回の測定中2回以上該当すれば早期腎症と診断する.また,尿中微量アルブミンが300μg/mgCrをこえて,試験紙法による検尿で蛋白尿が持続して陽性となると顕性腎症期と診断する.
鑑別診断
2型糖尿病では正確な糖尿病発症時期が不明であることが多いが,顕性蛋白尿出現までの罹病期間は少なくとも5年以上であるのが一般的である.また顕性腎症が発症する時期には網膜症や神経障害がすでに発症していることが多い.したがって,①糖尿病発症から蛋白尿出現までの期間が短い,②蛋白尿の増加や腎機能低下の進行が非常に急速である,③高度の血尿を伴う,④網膜症や神経障害がない場合には,糖尿病性腎症ではなくほかの糸球体腎炎の合併を考慮し,積極的に腎生検を行う必要がある.
経過・予後
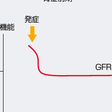
はじめはまったく無症状で,検尿および血液検査では異常を認めないが,早期の糖尿病性腎症では通常の検尿では検出されない程度の微量のアルブミン尿を呈するようになる.さらに進行すると蛋白尿が出現し,徐々に腎機能は低下する.また糖尿病性腎症の進展とともにネフローゼ症候群が出現することもある.最終的には末期腎不全にまで進行し,血液浄化療法が必要となる(図11-6-3).
糖尿病性腎症の進行と死亡率の関連を調べたUKPDSのサブ解析によれば,糖尿病性腎症の病期の進行とともに死亡率も増加しており,死因の多くは心血管疾患であった(図11-6-4)(Adlerら,2003).糖尿病は心血管死のリスクが高い疾患であるが,アルブミン尿と腎機能低下が心血管死の危険因子となることが明らかになり,「心腎連関」という概念が提唱されるようになった.したがって,糖尿病患者において,腎症の合併は心血管死の強い危険因子であり,末期腎不全への進行と心血管死を予防するためには,早期から強い介入を行うことが重要である.
治療・予防
糖尿病性腎症の成因の最も上流に位置するのが高血糖であるため,血糖のコントロールを良好に保つことが重要である.また高血圧を合併する場合は,レニン-アンジオテンシン系阻害薬を基本とし,130/80 mmHg未満を目標に血圧のコントロールも行う.血糖および血圧コントロールのほかに,脂質管理,低用量アスピリン,禁煙,生活習慣の改善なども集約的に強化療法を行うことにより,糖尿病性腎症の進行の抑制が可能であることが示されている.[小川大輔・槇野博史]
■文献
Adler A, et al: Development and progression of nephropathy in type 2 diabetes: the United Kingdom Prospective Diabetes Study (UKPDS 64). Kidney Int, 63: 225-232, 2003.
Parving HH, et al: Prevalence and risk factors for microalbuminuria in a referred cohort of typeⅡdiabetic patients: a global perspective. Kidney Int, 69: 2057-2063, 2006.
Yokoyama H, et al: Microalbuminuria is common in Japanese type 2 diabetic patients: a nationwide survey from the Japan Diabetes Clinical Data Management Study Group (JDDM 10). Diabetes Care, 30: 989-992, 2007.
出典 内科学 第10版内科学 第10版について 情報
家庭医学館 「糖尿病性腎症」の解説
とうにょうびょうせいじんしょう【糖尿病性腎症 Diabetic Nephropathy】
糖尿病(「糖尿病」)は、日本では高血圧、高脂血症(こうしけっしょう)とならんで代表的な成人病(生活習慣病)です。1型糖尿病(インスリン依存性糖尿病)と、2型糖尿病(インスリン非依存性糖尿病)に分けられますが、患者数が多く、成人病として問題となるのは、2型糖尿病です。
糖尿病には、網膜症(もうまくしょう)、神経症、腎症という三大合併症がともない、とくに最近は、糖尿病性腎症から回復不可能な末期の腎不全(じんふぜん)(「腎不全」)におちいる患者さんが増えています。
[原因]
糖尿病性腎症は、糖尿病によって毛細血管(もうさいけっかん)・細小血管(さいしょうけっかん)に病変がおこり(糖尿病性細小血管症(とうにょうびょうせいさいしょうけっかんしょう))、網膜と同じように多数の毛細・細小血管が集まった糸球体(しきゅうたい)も障害されると考えられますが、根本的な原因ははっきりしません。
しかし、インスリンの不足、あるいは作用がうまく現われないことによる高血糖が、腎症のおもな原因と考えられています。その結果、糸球体は血液中の過剰な糖を濾過(ろか)せねばならず、糸球体にかかる血液の圧力が高まります。この状態が長く続くと、糸球体がしだいにかたくなると考えられます。
糸球体の過剰な濾過がおこる時期には、わずかですが、アルブミンのまじった尿(たんぱく尿の一種)がみられます。
[検査と診断]
表「糖尿病性腎症の病期分類」は、日本に多い2型糖尿病を主にして、糖尿病性腎症の病期を示したものです。わずかなアルブミン尿がみられる第2期(早期腎症の時期)までに適切な治療を行なわないと、たんぱく尿が悪化して、第3期(顕性(けんせい)腎症の時期)へと進んでしまいます。
第3期‐Bではネフローゼ症候群(「ネフローゼ症候群」)を示すこともあり、この時期になると腎症は回復できないものになってしまい、さらに、第4期(腎不全期)、第5期(透析(とうせき)療法期)の末期へと進行します。
糖尿病性腎症は、発病の早くから高い割合で高血圧をともないます。腎症が進んだ患者さんでは、高血圧となることがさらに増え、血圧のコントロールも困難になります。
[治療]
糖尿病性腎症の治療でもっとも大事なことは、早期腎症の時期までに発見し、適切な治療を行なって、顕性腎症以降の病期に進ませないようにすることです。
そのためには、とにかく厳格な血糖値(けっとうち)のコントロールをすることが重要です。血糖のコントロールは、低カロリー食、運動療法が基本ですが、糖尿病薬の服用、およびインスリンの注射も行なわれます。
顕性腎症の前期も、やはり厳格な血糖のコントロールが必要です。以前は顕性腎症後期までは、食事でとるたんぱく質を制限する必要はないといわれていましたが、最近では、前期から、ある程度たんぱく質を制限することがよいと考えられています。
後期になると、厳密な低たんぱく食にする必要があります。
腎不全期には、やはり食事療法として、たんぱく質の摂取の制限を行ないますが、血液中のクレアチニン(糸球体の濾過能力の目安になる物質)の量の増え方によっては、透析療法(「人工透析」)の準備をします。
糖尿病性腎症には高血圧がともなうことが多いので、降圧薬の使用も重要です。降圧薬のうち、アンギオテンシン変換酵素阻害薬(へんかんこうそそがいやく)は、糸球体内の圧力を減らす作用もある有効な薬です。
ブリタニカ国際大百科事典 小項目事典 「糖尿病性腎症」の意味・わかりやすい解説
糖尿病性腎症
とうにょうびょうせいじんしょう
diabetic nephropathy
出典 ブリタニカ国際大百科事典 小項目事典ブリタニカ国際大百科事典 小項目事典について 情報
生活習慣病用語辞典 「糖尿病性腎症」の解説
糖尿病性腎症
出典 あなたの健康をサポート QUPiO(クピオ)生活習慣病用語辞典について 情報
栄養・生化学辞典 「糖尿病性腎症」の解説
糖尿病性腎症
世界大百科事典(旧版)内の糖尿病性腎症の言及
【糖尿病】より
…現在では治療により小児糖尿病の平均余命は約30年で,正常の50%となり,成人発症のII型糖尿病では正常の70%になっている。西欧の小児糖尿病では,発症17~25年の主要死因は糖尿病性腎症であり,25年以上になると心筋梗塞(こうそく)などの冠動脈硬化が優位となる。日本人のII型糖尿病の主要死因は腎硬化症であり,欧米のそれは冠動脈疾患で約50%に達する。…
※「糖尿病性腎症」について言及している用語解説の一部を掲載しています。
出典|株式会社平凡社「世界大百科事典(旧版)」
関連語をあわせて調べる
春になって暖かくなりかけた頃、急に寒さが戻って、地面などがまた凍りつく。《 季語・春 》[初出の実例]「七瀬御秡 同晦日也。〈略〉雪汁いてかへる」(出典:俳諧・誹諧初学抄(1641)初春)...