精選版 日本国語大辞典 「肝硬変」の意味・読み・例文・類語
かん‐こうへん‥カウヘン【肝硬変】
- 〘 名詞 〙 「かんこうへんしょう(肝硬変症)」の略。
内科学 第10版 「肝硬変」の解説
肝硬変(肝硬変,肝・胆道の疾患)
肝硬変とは,さまざまな病因(表9-5-1)で生じた慢性肝障害の終末像であり,肝細胞が線維で置換され,本来の肝小葉は改築され,偽小葉が形成された病態として定義される.肝硬変はその原因にかかわらず,肝細胞の変性・壊死が生じ長期にそれが持続すると,膠原線維の増生と肝細胞の結節性再生が認められ肝表面は凹凸を呈するようになる.
分類
1)形態学的分類:
わが国では,長与の甲乙分類,三宅の甲甲′ 乙乙′F型分類が用いられてきた.最近ではWHO分類として再生結節(偽小葉)の大きさにより,小結節型(micronodular type),大結節型(macronodular type),小結節と大結節の再生結節がほぼ均等に混在する混合型(mixed nodular type)の3型に分類している.
2)機能的分類:
臨床的に用いられる分類であり,代償性(compensated)と非代償性(decompensated)の2つに分類される.代償性肝硬変は,肝硬変にまで病期は進行しているが,肝予備能が比較的保たれている状態で,多くの場合日常生活に支障をきたさない状態である.
非代償性肝硬変では,さらに肝障害が進行し肝予備能の低下により,黄疸,腹水,肝性脳症などの肝不全症状が出現し,日常生活に支障をきたす状態である.肝硬変の重症度分類としては,臨床所見と肝機能検査を組み合わせたChild-Pughスコア(表9-5-2)が古くから広く用いられている.
疫学
わが国の肝硬変患者は約40万~50万人,男女比は約2:1と推定されている.原発性肝癌による死亡(年間32765人)を除く肝疾患死亡者数は16216人であり,その大半が肝硬変による死亡と考えられる(厚生労働省平成22年人口動態統計).肝硬変患者の死因は70~80%が肝細胞癌によるものであり,続いて肝不全,消化管出血となる.
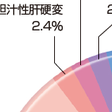
肝硬変の成因で最も多いのは,C型肝炎ウイルス感染であり,ついでB型肝炎ウイルス感染とアルコール多飲による肝硬変はほぼ同数を占めている(図9-5-1).近年,原因不明の肝硬変のなかに非アルコール性脂肪肝炎(non-alcoholic steatohepatitis)の終末像が含まれることが明らかとなっており年々増加傾向にあることが指摘されている.
病態生理
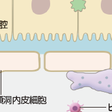
肝蔵内の血流は,Glisson鞘から中心静脈に向かって,類洞を通過する(図9-5-2). 類洞は,小孔(fenestra)のある内皮細胞を中心に形成され,類洞の外側を取り囲みその構造の下支えをしている肝星細胞(hepatic stellate cell,伊東細胞ともよぶ)と類洞血中に存在し類洞内皮に接着しているKupffer細胞やPit細胞などの免疫に関与する細胞などで構成されている.内皮細胞と肝細胞の間の空間をDisse腔とよぶが,正常肝では,Ⅳ型コラーゲン,フィブロネクチン,ラミニン,プロテオグリカンなどの細胞外マトリックスが低濃度に存在するが,明らかな基底膜を形成していないのが大きな特徴である.肝硬変における肝線維化は,肝細胞の壊死後に続く病態であり,肝線維化に最も重要な働きをしているのは,Disse腔に存在する肝星細胞(伊東細胞ともよばれている)である.正常肝では大量のビタミンAを貯蔵しているが,肝障害により活性化された肝星細胞は形質転換し筋線維芽細胞様に変化し,Ⅰ型,Ⅲ型コラーゲン,プロテオグリカン,フィブロネクチン,ヒアルロン酸などの細胞外マトリックスを過剰に産生する.活性化肝星細胞は,マトリックス分解酵素(matrix metalloproteinase:MMP)とその阻害物質であるtissue inhibitor of matrix metalloproteinase(TIMP)を産生し,細胞外マトリックスの産生と分解の両方にかかわっている.慢性肝障害では,線維産生が線維分解を上回る状態となり,Disse腔に線維が過剰に沈着すると,内皮細胞の小孔は消失して基底膜様変化を起こし,類洞は毛細血管化して血流障害が生じ,肝小葉構造が破壊され,肝内短絡絡(肝内シャント)の形成,側副血行路(肝外短絡路)の形成などの血流異常をひきおこす.
臨床症状
肝硬変による臨床症状は,肝細胞機能不全によるもの(機能的肝細胞数の減少が主因)と,門脈圧亢進によるもの(再生結節による肝内肝静脈枝の圧迫,類洞の毛細血管化などによる肝内外の短絡形成)に大別される(表9-5-3).
1)自覚症状:
代償期には無症状例が多いが,非特異的症状として,全身倦怠感,易疲労感,腹部膨満感,食欲不振,性欲減退,微熱などがある.味覚,嗅覚の異常やこむら返りを訴えることもある.特に非代償期になるとこのような自覚症状の頻度が増加する.
2)他覚症状:
他覚症状も特に非代償期になるとさまざまな所見を呈するようになる.皮膚は暗褐色調を呈し,病期の進行とともに黄疸が出現し,眼球結膜および皮膚の黄染を認める.また,蛋白質・エネルギー低栄養状態(protein energy malnutrition:PEM)となり,栄養障害による皮下脂肪,骨格筋量の減少がみられる.脾機能亢進とともに汎血球減少が出現し,軽度の貧血,出血傾向のため皮膚に内出血斑を認めることがある.
肝硬変患者では女性ホルモンであるエストロゲンの分解障害により,男性での女性化乳房,睾丸萎縮や皮膚毛細血管の拡張がみられ,頸部,前胸部,上腕にかけてくも状血管腫(vascular spider),母指球,小指球,指の付け根などの手掌のやわらかい部分には手掌紅斑(palmar erythema)が出現することがある.
その他,ばち指,白色爪,耳下腺腫脹(アルコール性肝硬変),Dupuytren拘縮(アルコール性肝硬変)などを認めることがある.
腹水は,門脈圧亢進症,腎でのナトリウムと水分の再吸収促進,貯留などの因子により病期の進行した状態で認められ,肝機能低下による低アルブミン血症(アルブミン産生低下)による血漿膠質浸透圧低下がこの症状を助長させる.末梢の浮腫や胸水(多くの場合右側)の出現もある.腹水貯留の結果,腹部膨満がみられ,腹壁の波動を触知する.また,腹壁ヘルニア,臍ヘルニアに至ることもある.
門脈圧亢進症により,門脈系と大静脈系の吻合静脈が門脈血の側副血行路として発達する結果,臍を中心に発達した腹壁静脈の怒張(メズサの頭)が形成される.また,食道胃静脈瘤が形成され,破裂により,吐血・下血がみられる.門脈-大循環短絡路(シャント)の形成や肝機能低下により,アンモニアなどの神経毒性物質の血中濃度が増加する.睡眠リズムの変化,性格変化,さらには異常行動,神経学的には羽ばたき振戦(flapping tremor)がみられ,肝性脳症(重症例では肝性昏睡)を生じる.腹部所見としては,進行した肝硬変では肝右葉は萎縮しており,硬く腫大した肝左葉を心窩部に触知する.ただし,アルコール性肝硬変の場合は大きく腫大した肝右葉を触知することが多い.門脈圧亢進を反映し腫大した脾臓を触知することもある.
検査成績
1)血液検査:
脾機能亢進症の程度により汎血球減少(血小板減少,白血球減少,貧血)を認める.
生化学検査では,肝合成能の低下(血清アルブミン,総コレステロール,コリンエステラーゼの低下,プロトロンビン時間の延長),血清総ビリルビン値の増加(末期では,抱合能低下により,間接型が優位となる),血清トランスアミナーゼ(ALT,AST)値の変動(進行例では残存肝細胞減少により正常範囲のこともある),肝における網内系機能低下,門脈-大循環短絡路による腸管由来のエンドトキシンなどの抗原の除去能低下を反映したガンマグロブリン上昇,膠質反応亢進(TTT,ZTTの上昇)がみられる.胆道系酵素(ALP,γ-GTP)も軽度上昇を示すが,特にアルコール性肝硬変では高値を示すことがある.
さらに,アンモニア上昇や芳香族アミノ酸(aromatic amino acid:AAA)の上昇と分岐鎖アミノ酸(branched chain amino acid:BCAA)の低下が起こり,Fischer比(分岐鎖アミノ酸/芳香族アミノ酸)は低下する.最近では芳香族アミノ酸のチロシンだけを測定するBTR(総分岐鎖アミノ酸/チロシンモル比)が,Fischer比の代用として汎用されている.
肝硬変では,耐糖能異常(高インスリン血症と食後の持続する高血糖)ならびにインスリン抵抗性を70%前後に認めるが,空腹時血糖やHbA1c(脾機能亢進で赤血球寿命の短縮のため低値を示す)は正常範囲であることも多く,注意が必要である.
線維化マーカーであるⅣ型コラーゲン,ヒアルロン酸,Ⅲ型プロコラーゲンペプチド(PⅢP)の上昇は診断の参考となる.
2)画像検査:
腹部超音波検査,CT(図9-5-3),MRIで,肝臓の変形(多くは肝右葉の萎縮と肝外側区域と尾状葉の肥大),肝辺縁の鈍化,肝表面の不整凹凸,肝実質の不整像を認める.また病態の進行により肝内脈管系の狭小化,脾腫大,門脈本幹の拡張,腹水,側副血行路(左胃静脈, 臍傍静脈, 脾静脈など)の発達を認める.網内系への取り込みをみる99mTcフチン酸を用いた肝シンチグラフィではflying bat像を呈するが,最近ではほとんど行われることはない.
診断
確定診断は,腹腔鏡検査(図9-5-3)や肝生検(図9-5-4)により,病理・形態学的に行われる.しかし,これらの検査は侵襲的であり,出血傾向のため施行できない場合もある.そのため,日常診療での診断は,身体所見,血液検査,画像検査所見から総合的に判断するが,慢性肝炎との鑑別が困難な場合もある.近年,超音波を用いた肝硬度測定機器が臨床応用され,非侵襲的に肝線維化診断がかなり正確に行えるようになり,病理組織像との相関もある程度まで得られ,今後機器改良と臨床研究が進めば,非侵襲的な肝硬変の診断も可能になると考えられる.他方,肝硬変の合併症の検索は重要である.上部消化管内視鏡検査による食道胃静脈瘤の存在は,肝硬変に伴う門脈圧亢進症の所見であり,間接的な肝硬変診断となる.また肝細胞癌の有無は予後に直結することから,早期診断が必要であり,腫瘍マーカーや各種画像診断を組み合わせた検索を行う.
合併症
1)消化管出血:
食道・胃静脈瘤の破裂のほか,胃十二指腸潰瘍,胃びらんからの出血の頻度も高い.大量出血の多くは食道胃静脈瘤破裂によるが,まれに直腸静脈瘤からの出血もみられる.
出血時には,輸液ルートを確保し,バイタルサインが安定したのちに,実施可能と判断した場合は,緊急内視鏡検査を施行し出血源の確認と止血を試みる.食道静脈瘤からの出血に対しては内視鏡的硬化療法(endoscopic injection sclerotherapy:EIS)あるいは内視鏡的静脈瘤結紮術(endoscopic variceal ligation:EVL)が行われる.胃静脈瘤からの出血では組織接着剤を用いた硬化療法を行い,その後,待機的に胃腎短絡路を介してバルーン下逆行性経静脈的塞栓術(balloon-occuluded retrograde transvenous obliteration:BRTO)が行われることが多い.このような緊急止血法が施行できない場合Sengstaken-Blakemoreチューブを経鼻挿入し,圧迫止血を行い専門施設に搬送する.静脈瘤からの出血を繰り返す症例では門脈圧低下をめざし経頸静脈的肝内門脈大循環短絡術(transjugular intrahepatic portosystemic shunt:TIPS)が試みられることもある. 出血の危険性のある静脈瘤に対しては,予防的に,EISあるいはEVLならびにBRTOが行われている.
2)肝性脳症:
肝性脳症は,肝細胞機能不全と門脈-大循環短絡路形成(シャント形成)により生じ,便秘,消化管出血,感染,脱水,向精神病薬服用などが契機になり生じることが多い.昼夜逆転,記銘力低下,譫妄,異常行動,傾眠傾向,昏睡などの精神症状や羽ばたき振戦がみられる.肝性脳症の発症時には微温湯で希釈した10~30%のラクツロース液による浣腸を行い,特殊組成アミノ酸製剤の点滴を行う.肝性脳症発症時には,蛋白摂取は一時的に0.5~0.7g/kgに制限するが,長期間の極端な蛋白制限は栄養不良を助長するため,蛋白制限は肝性脳症の急性期に限る.アンモニア産生性細菌の殺菌やエンドトキシン血症の予防目的に,カナマイシンなどの難吸収性抗生物質の経口投与の併用を行うこともある.
3)腹水:
安静臥床,水分制限(1日1L以下),厳重な塩分制限(3~5 g)が原則である.これら治療に無効の場合は薬物治療を行う.利尿薬は,K保持性利尿薬である抗アルドステロン薬から開始し,効果が不十分な場合は,ループ利尿薬を追加する.血清アルブミンを増加させるため,肝不全用経口栄養剤の投与も考慮する.低アルブミン血症が高度(2.5 g/dL以下)の場合は利尿薬への反応性が乏しいため,アルブミン製剤を投与の対象となる.これらの治療に反応しない治療抵抗性の腹水(難治性腹水)に対しては,腹水穿刺排液,腹水濃縮再注入療法,経頸静脈的肝内門脈大循環短絡術(transjugular intrahepatic portosystemic shunt:TIPS)や腹腔-静脈シャント(Denver shunt)が行われることがある.
4)特発性細菌性腹膜炎(spontaneous bacterial peritonitis:SBP):
肝硬変では,腸管におけるbacterial translocationが生じやすく,網内系機能の低下,オプソニン活性の低下,門脈-大循環シャント形成により腸管由来の細菌の血行性感染が生じやすい.発熱,腹痛を認める腹水患者は,SBPを疑い,腹水穿刺検査を行う.腹水中の細菌証明,腹水中の多核白血球数の増加から診断する.細菌培養が陰性でも,腹水中の好中球数が500/μL以上,または好中球数が250~500/μLの場合でも自他覚症状を伴えばSBPと診断する.グラム陰性桿菌が原因であることが多い.
5)凝固障害:
肝硬変では,脾機能亢進症により血小板減少症をきたすのに加え,肝での凝固因子の合成低下により,フィブリノゲン(第Ⅰ因子),プロトロンビン(第Ⅱ因子),第Ⅴ,Ⅵ,Ⅸ,Ⅹの各因子の合成が低下する.胆汁うっ滞の合併により脂溶性のビタミンKの吸収障害が生じ,第Ⅴ因子を除く各因子がさらに減少しうる.
6)肝腎症候群(hepatorenal syndrome):
肝硬変末期の肝不全患者においてみられる急性腎不全であり,腎臓内の血流変化により,腎皮質の血管が攣縮し,腎血流が低下し,糸球体濾過量は低下する.過剰の利尿剤投与,腹腔穿刺による腹水除去,下痢などによる血管内脱水が誘因となる.
急激に進行するI型と難治性腹水などを伴い比較的緩除に進行するⅡ型に分けられる.
7)肝細胞癌:
【⇨9-12-1)】
経過・予後
肝硬変の経過や予後は病因によって多様である.肝硬変の3大死因は,肝不全,消化管出血,肝細胞癌であるが,肝細胞癌による死亡の割合が増加し,肝細胞癌の合併が予後を規定する因子となっている.これは,肝不全や消化管出血に対する治療が進歩したことによるものと考えられる.
Child-Pughスコアは,肝予備能を評価する方法であるが,予後予測にも有用で,グレードCの患者の予後はきわめて不良である.また,短期の予後予測として血清ビリルビン,クレアチニン,プロトロンビン時間を使って計算するmodel for end stage liver disease(MELD)スコアがあり,肝移植前の予後予測と肝移植の適応判定に有用である.*肝移植のための評価(MELDスコア)MELDスコア=3.78×loge(T-Bil mg/dL)+11.2×loge(PT-INR)+9.57×loge(Cre mg/dL)+6.43
治療
1)日常生活指導:
黄疸,腹水,肝性脳症がみられる非代償期には安静にする.代償期で,肝機能が安定し,破裂の危険性のある食道静脈瘤がない場合は,筋萎縮予防のため,過剰な安静は控え,むしろ軽度の運動(疲れの残らない程度)を行うことが望ましい.
2)薬物療法:
ウルソデオキシコール酸やグリチルリチン製剤などの肝庇護剤や除鉄療法(貧血がない場合)により,肝の炎症を抑制し肝機能の維持に努める.血清アルブミン値が3.5 g/dL以下の患者は,分岐鎖アミノ酸製剤の投与を考慮する.
原因療法として,B型肝炎ウイルスによる肝硬変では抗ウイルス薬(核酸アナログ製剤)が肝病態の改善や非代償性肝硬変への進展予防のため投与される.C型肝炎ウイルスによる代償性肝硬変にはインターフェロン治療(インターフェロン単独もしくはリバビリン併用)でC型肝炎ウイルスを排除できれば,病態の改善と肝発癌抑止が期待できる.
3)食事・栄養療法:
食事はバランスがとれ,塩分控えめで食物繊維の多い食事摂取を基本とする.
摂取カロリーは,日常生活活動強度から算出する.代償性肝硬変では,25~35 kcal/kg(標準体重)/日,蛋白質は1.0~1.3 g/kg(標準体重)/日とし,脂質摂取量は総エネルギーの20~25%にする.肝硬変患者は,早朝空腹時は飢餓状態にあり,栄養状態の悪化の原因となるため,分割食として就寝前軽食摂取(late evening snack:LES)を行う.1日摂取総カロリーから200 kcal程度を差し引き,就寝前に分岐鎖アミノ酸を豊富に含む肝不全用経口栄養剤(200 kcal程度)などを摂取する.また,肝硬変の増悪因子であるアルコールについては禁酒を指導する.肝硬変では,免疫能低下があるため,生食摂取(特に夏場の刺身など)は控えるよう指導する.これはビブリオ菌の一種,Vibrio vulnificusという菌が海水温の上昇とともに,海産物中で増殖し,健康人がこの菌に汚染されたものを食べても,下痢する程度であるが,肝硬変の患者がこのビブリオ菌に感染すると,重症となり生命の危険にかかわる可能性が高いためである.
4)腹水: 合併症参照
5)肝性脳症: 合併症参照
6)消化管出血: 合併症参照
7)肝移植:
黄疸が進行する非代償性肝硬変では,肝移植を検討する.わが国では,脳死肝移植数はいまだ少なく,いまのところ生体肝移植が主流である.肝移植の適応時期は,MELDスコアなどの客観的な指標や臨床的評価により決定される.[坂井田 功]
■文献
Sherlock S, Dooley J;小俣政男監訳:シャーロック肝臓病学.pp315-328, 西村書店,東京,2004.
出典 内科学 第10版内科学 第10版について 情報
家庭医学館 「肝硬変」の解説
かんこうへん【肝硬変 Liver Cirrhosis】
[どんな病気か]
◎無症状期が長く続く
[症状]
◎約75%はC型肝炎が原因
[原因]
[検査と診断]
◎合併症の治療が主体
[治療]
[日常生活の注意]
[予防]
[どんな病気か]
なんらかの原因で肝細胞(肝臓の機能を営んでいる細胞)が壊れると、そこに線維(せんい)(抜けた空間を埋める支持組織)が増えて、壊れた肝細胞と入れ替わり、肝臓が文字通り硬くなります。これが肝硬変といわれる状態です。
このとき、肝細胞の並び方や構成が変化し、再生結節(さいせいけっせつ)と呼ばれるごつごつとした5~20mmのしこりができてきます。
肝硬変になると、肝細胞が減少し、健全な肝細胞も線維に囲まれるために、血液から十分な酸素と栄養素の供給を受けられなくなり、機能が低下します。
また、線維が増えて硬くなるために、肝臓全体の血液が流れにくくなり、血液の循環障害をおこします。
◎命にかかわる合併症
慢性肝炎は生命に危険はありませんが、肝硬変になると、生命にかかわることがあります。
消化管出血(しょうかかんしゅっけつ)、肝がん、肝不全(かんふぜん)の3つが肝硬変の三大死因です。
■消化管出血
肝硬変による消化管出血は、食道静脈瘤(しょくどうじょうみゃくりゅう)(「食道静脈瘤」)、胃潰瘍(いかいよう)(「消化性潰瘍(胃潰瘍/十二指腸潰瘍)」)、出血性胃炎などによりますが、薬物療法や、食道静脈瘤に対する硬化療法でかなりよくコントロールされるようになり、死因となる頻度は減少してきています。
■肝がん(「肝細胞がん」)
肝硬変になると、かなりの頻度で肝がんが発生してきます。
日本でもっとも多いC型肝炎ウイルスによる肝硬変の場合、1年間に5~7%の人に肝がんが発生しています。
肝がんが発生しても、治療法などの進歩によって、QOL(生活の質)を維持した延命が可能ですが、最終的には死因となることが多く、相対的に頻度が増えてきています。
■肝不全(コラム「肝不全」)
著しく肝臓の機能が低下し、黄疸(おうだん)や肝性脳症(かんせいのうしょう)(「肝性脳症(肝性昏睡)」)などの症状が強くなって死に至る状態が肝不全です。
肝移植(かんいしょく)の普及していない現在の日本の医療事情では、肝不全は肝硬変の1つの終着点といえます。
今後、肝移植による治療や、肝障害の原因に対する根本的な治療法が開発されたり、治癒(ちゆ)過程を十分にはたらかせることができれば、肝硬変を改善させることも夢ではなくなるでしょう。
[症状]
肝臓は、予備能力の高い臓器で、肝硬変になって、かなり肝細胞が壊れても、残った肝細胞がカバーし、症状のない時期が長く続きます。この時期を代償期(だいしょうき)といいます。この代償期には、自覚症状がないか、あっても気づいていないことが少なくありません。
だるさ(全身倦怠感(ぜんしんけんたいかん))や食欲不振などの一見、肝臓病とは関係のない症状で診察を受け、肝硬変が発見されることもあります。
しかし、肝臓の予備能力にも限度があって、肝硬変がさらに進行すると、肝障害特有の黄疸、腹水(ふくすい)、肝性脳症、出血傾向などの症状が現われてきます。この時期を非代償期(ひだいしょうき)といいます。
肝硬変の特徴的な症状には、肝細胞の機能低下による症状と、肝臓の血流障害にともなう症状とがあります。
●肝細胞機能低下の症状
黄疸(おうだん)、肝性脳症(かんせいのうしょう)(うわごと、興奮、錯乱(さくらん)、傾眠(けいみん)、異常行動、羽ばたき振戦(しんせん)など)、出血傾向(皮下出血(ひかしゅっけつ)、鼻出血(びしゅっけつ)、歯肉出血(しにくしゅっけつ)などがおこりやすい)などの肝不全の症状がおこります。
●血流障害の症状
肝臓への血液の流れが悪くなると、門脈(もんみゃく)(胃腸などの消化管から肝臓に向かう静脈)の血圧が高くなり、それにともなって、おなかに水がたまる(腹水(ふくすい))、むくみ(浮腫(ふしゅ))、脾臓(ひぞう)が腫(は)れる、食道の静脈が太くなって蛇行(だこう)する(食道静脈瘤(しょくどうじょうみゃくりゅう))などが出現してきます。
また、黄疸、クモが手足を広げたような赤い斑(はん)ができる(クモ状血管腫(じょうけっかんしゅ))、手のひらが赤くなる(手掌紅斑(しゅしょうこうはん))、男性でも乳房が大きくなる(女性化乳房(じょせいかにゅうぼう))、月経異常(げっけいいじょう)などの目で見てわかる症状も現われます。
[原因]
日本では、ウイルス性肝炎からおこる肝硬変が多くなっています。
とくにC型肝炎からおこる肝硬変がもっとも多く、肝硬変全体の約75%を占め、B型肝炎からおこるものは約10%です。残りは、アルコール性肝障害からおこるもので、肝硬変全体の約10~15%を占めます。
そのほか、まれですが、自己免疫(じこめんえき)の異常でおこる原発性胆汁性肝硬変(げんぱつせいたんじゅうせいかんこうへん)・自己免疫性肝炎、原発性硬化性胆管炎(げんぱつせいこうかせいたんかんえん)、銅の代謝異常でおこるウィルソン病、鉄の代謝異常でおこるヘモクロマトーシス、寄生虫病、薬剤性肝障害、うっ血肝などが原因の肝硬変もあります。
[検査と診断]
肝硬変の診断は、診察と検査結果の組み合わせで決められます。
●診察
肝臓の硬さや脾臓の腫れを調べる触診、クモ状血管腫などの皮膚症状の有無を調べる視診のほか、鳥の羽ばたくような手の震え(羽ばたき振戦)や腹水の有無も、診断のうえで重要な情報となります。
●血液検査
肝機能検査の項目のうち、アルブミンやコリンエステラーゼの低下、プロトロンビン時間の延長が、肝硬変の重症度を判断するうえで有用です。
これらは、いずれも肝臓でつくられるたんぱく質で、異常の度合いが大きいほど、肝細胞の減少や肝機能低下の程度が大きいことを表わします。
肝機能が低下すると、肝臓でつくられるコレステロールの血液中の値も低下します。
トランスアミナーゼ(GOT、GPT)は、肝細胞が壊されているときに血液中に放出される酵素(こうそ)たんぱくで、値が高いほど肝細胞破壊の度合いが大きいといえますが、肝硬変では、むしろ低下していることも多く、肝硬変自体の重症度をみる目安にはなりません。しかし、トランスアミナーゼの値が高いのは、それだけ壊されている肝細胞が多いということになります。
肝性脳症のときには、血液中のアンモニアの増加や分枝鎖(ぶんしさ)アミノ酸/芳香族(ほうこうぞく)アミノ酸比の低下などを参考に治療を行ないます。
肝がんの早期発見のためには、α‐フェトプロテイン(AFP)やPIVKA‐Ⅱなどの腫瘍(しゅよう)マーカーを定期的にチェックします。もし、値が上昇傾向をみせたり、とくに値が高くなったときは、精密な画像診断を行ないます。
●画像検査
肝臓の画像検査には、超音波検査、CT、MRIなどが行なわれます。
これらの検査の画像で、肝臓が結節(けっせつ)(しこり)状になっており、肝臓の辺縁(ふち)が鈍角になっている、脾臓が腫れていることなどが肝硬変診断の参考になります。
また、肝硬変の診療上、肝がんの早期発見も重要で、3~6か月ごとに肝臓の超音波検査を行ない、腫瘤性(しゅりゅうせい)の変化の有無を調べます。
腫瘍の超音波検査では、診断能力を必要とする検査で、熟練した人による検査が望まれます。
CTも6~12か月ごとに行ない、腫瘤性の変化の有無をチェックします。
CTやMRIでは、造影剤を使用し、血流の変化を調べることで、腫瘤の存在やその性状もわかるので、できるだけ造影剤を使用します。
●腹腔鏡(ふくくうきょう)と肝生検(かんせいけん)
かつては、腹部に孔(あな)を開け、そこから腹腔鏡を入れて肝臓の表面を観察する腹腔鏡検査と、腹腔鏡検査の際に肝臓の組織を採取してきて、細胞の性質を調べる肝生検が、肝硬変の診断を確定するために不可欠な検査でした。
CT、MRIなどの画像診断が普及した現在では、免疫異常でおこるものなどの一部の肝硬変を除いて、行なわれることは少なくなっています。
●上部消化管内視鏡検査(じょうぶしょうかかんないしきょうけんさ)
肝硬変の三大死因の1つの消化管出血を予防するため、上部消化管内視鏡検査を行ない、食道静脈瘤、胃潰瘍、胃炎などの有無を調べます。
食道静脈瘤があれば、形・色調・部位・レッドカラーサイン(静脈瘤の薄くなっている部位の赤色調の変化)などを観察し、食道静脈瘤の治療をするかどうかを決定します。
[治療]
従来、肝硬変は不可逆性の変化といわれ、1度、肝硬変がおこれば、元にはもどらないといわれてきました。
しかし、C型肝炎による肝硬変が、インターフェロン治療などでウイルスが排除されたり、自己免疫性肝炎による肝硬変が、ステロイド(副腎皮質(ふくじんひしつ)ホルモン)などの治療で炎症がコントロールされると、線維化した組織が改善されたりすることがわかってきました。
したがって、肝硬変といえども、原因が排除されるか、コントロールされれば、肝臓に備わっている治癒力がはたらき始めることが期待され、今後、原因療法の進展が望まれます。
現時点では、肝硬変の根本的な治療はむずかしく、存在する肝性脳症(「肝性脳症(肝性昏睡)」)、食道静脈瘤(「食道静脈瘤」)、腹水(コラム「腹水」)、肝がん(「肝細胞がん」)などの合併症に対する治療が主体になります。
[日常生活の注意]
食事や飲酒、運動などでは、つぎのような点を注意してください。
●食事
あまり自覚症状のない代償期では、バランスのとれた食事を心がけます。
かつては、高たんぱく質・高エネルギー食の必要性が強調されましたが、それは、低栄養により肝臓の機能の低下がより現われているアルコール性肝硬変の人の食事を基本としたためです。
ウイルス性肝炎による肝硬変の場合は、低栄養のことは少なく、高たんぱく・高エネルギー食にすると、肥満、糖尿病、高脂血症(こうしけっしょう)、高アンモニア血症などを増悪(ぞうあく)させる恐れがあります。
腹水やむくみがあるときには、塩分を1日に5~6gに制限します。
肝性脳症がおこっているときには、アンモニアなどの窒素(ちっそ)の過剰が増悪因子となるので、たんぱく質を1日40~50gに制限します。
●飲酒
禁酒が望ましいのですが、やめられない場合でも、日本酒にして1日1合(ビール大びん1本)程度にとどめてください。
アルコール性肝障害による肝硬変の場合、命を長らえるには「禁酒」あるのみです。
●運動
肝臓病には、かつては、安静がたいへん強調されてきました。
現在では、糖代謝やアミノ酸代謝を円滑に保つためには、運動で筋肉を維持することもたいせつと考えられるようになっています。
代償期であれば、歩行などのむりのない運動が勧められます。心地よい疲労感が得られる程度の運動を1つの目安としてください。
黄疸、腹水、肝性脳症などがある時期には無理をせず、ストレッチ体操程度にとどめましょう。
[予防]
予防法もそれぞれの原因によって、当然、異なります。
肝硬変は、ウイルス性肝炎から進展することが多いので、ウイルス性肝炎にかからないことが予防の第一歩です。
肝硬変に進展するのは、B型肝炎とC型肝炎です。両方とも、血液、体液を介して感染するので、このウイルスに感染している人の血液や体液に触れないことが必要です。それ以外の一般的な日常生活の接触で感染することは、まずありません。
慢性肝炎からの進展を防ぐこともたいせつです。そのためには、なるべく肝細胞が壊されないことが望まれます。また、GOT、GPTなどの肝機能検査の値が低く保たれると、肝硬変への進展も、肝がんの発生も少ないといわれています。
日本酒にして3合以上を毎日摂取していると、アルコール性肝障害による肝硬変が発症してきます。したがって、飲酒は、日本酒にして1日3合以内にとどめ、しかもアルコールを飲まない「休肝日(きゅうかんび)」を設けることを心がけてください。
すでにアルコール性肝硬変になっている人は、「節酒」ではなく、「禁酒」が必要です。
日本大百科全書(ニッポニカ) 「肝硬変」の意味・わかりやすい解説
肝硬変
かんこうへん
肝硬変はさまざまな原因によって肝障害が治癒せずに慢性の経過をたどって進行した終末像である。反復する肝細胞壊死(えし)と炎症に引き続き、高度の結合織の増生と再生結節が、肝臓全体にびまん性にみられる。通常は非可逆性であるが、原因が取り除かれると線維症が改善することもある。
[恩地森一]
分類
WHO(世界保健機関)は、肝硬変を結節の大きさにより大結節型、混合型と小結節型に分類している。大結節性肝硬変は、広範囲に肝細胞が壊死になった後にみられる大小不同の結節と幅広い間質からなる壊死後性肝硬変と、単ないし複小葉性の結節と幅の狭い間質からなる肝炎後性肝硬変に分けられる。壊死後性肝硬変はまれで、肝硬変の多くは肝炎後性肝硬変である。小結節性肝硬変は結節の大きさが均一でほぼ3ミリメートル以下であり、アルコール性や心臓性の肝硬変でみられる。混合型肝硬変は大結節性と小結節性の混合型で、アルコール性肝硬変でアルコール摂取を中止した場合によくみられる。
[恩地森一]
原因
肝硬変の原因は、肝炎ウイルスによる慢性肝炎、アルコール、自己免疫性肝炎、胆汁性肝硬変、ウィルソン病、ヘモクロマトーシス(血色素症)、循環障害、寄生虫疾患などがある。B型肝炎ウイルスとC型肝炎ウイルスによることがもっとも多い。
1999年(平成11)から2008年までの日本での肝硬変の成因は、B型肝炎ウイルスは13.1%、C型肝炎ウイルスは60.2%、B+C型肝炎ウイルス1.0%、アルコールは14.8%、原発性胆汁性肝硬変2.3%、自己免疫性肝炎1.9%、非アルコール性脂肪性肝炎2.2%などであった。C型肝炎ウイルスの割合が減少傾向にある。B型肝炎後の肝硬変は40歳から60歳代が、一方、C型肝炎後の肝硬変は50歳から70歳代が多く、C型肝炎による場合が10歳高齢である。
わが国では肝硬変患者は約30~40万人いる。肝硬変全体での男女の比率は、2~3対1で男性が多く、とくにB型肝炎とアルコールでは男性が多い。B型肝炎後肝硬変は西南日本に高頻度であるが、C型肝炎後肝硬変は日本全体で多い。自己免疫性肝炎後の肝硬変と原発性胆汁性肝硬変は90%以上が女性である。原発性硬化性胆管炎後の肝硬変は男女差がない。原発性胆汁性肝硬変、原発性硬化性胆管炎と先天性胆道閉鎖症では胆汁うっ滞により肝硬変となる。
世界的にはアルコールが肝硬変の原因として重要で、アルコールの消費量と肝硬変による死亡率とはよく相関している。女性では男性の約3分の2の飲酒量で肝硬変になる。心臓性肝硬変は右心不全や肝静脈閉鎖症によるうっ血により中心静脈付近から肝細胞壊死と線維化が進行した肝硬変である。肝硬変の原因の一つに寄生虫感染があり、日本住血吸虫症が有名である。高度の肥満や性ホルモン薬の服用などをしている人が、飲酒しないにもかかわらずアルコール性肝炎と類似した高度の脂肪肝とともに炎症がみられる非アルコール性脂肪性肝炎は慢性に経過し肝硬変に進行する。肝硬変による死亡総数は、日本では年間1万人前後と推測されているが、肝硬変を発生母地にしている肝細胞癌(肝癌)はおよそ3万人である。
[恩地森一]
小児の肝硬変
小児にみられる肝硬変の原因疾患はきわめて多い。乳幼児では先天性胆道閉鎖症、先天性胆道拡張症などによる閉塞性黄疸(へいそくせいおうだん)が原因となっている。年長者では代謝性疾患、とくにウィルソン病が多い。ウイルス肝炎は小児でも多いが小児期に肝硬変まで進行することは少ない。
[恩地森一]
症状と診断
進行していない時期には無症状のことが多い。進行した肝硬変の症状は多彩である。肝細胞障害による肝機能低下、門脈圧亢進(こうしん)症と、門脈―体循環短絡形成の三大要因で臨床症状が出現する。自覚症状としては、全身倦怠(けんたい)感、易疲労感、性欲減退、食欲不振、微熱、腹部膨満、こむら返りなどがある。また、他覚症状としては、黄疸、腹水、浮腫(ふしゅ)、意識障害(肝性昏睡)、出血傾向、消化管出血、女性型乳房、腹壁静脈怒張などがある。アルコール性肝硬変では、他の原因による肝硬変より、全身倦怠感、食欲不振、下痢、くも状血管拡張、肝腫大が多い。アルコール性肝硬変の肝機能検査では、他の原因の肝硬変よりトランスアミナーゼ(GOT、GPT)比、中性脂肪値が高く、肝細胞の機能は比較的よく保たれている。肝硬変が進行すると、血小板数の減少、タンパク質であるアルブミン値の低下、γ(ガンマ)‐グロブリン(免疫グロブリン)の増加、血液凝固検査におけるプロトロンビン時間(血液凝固因子を加えたときの血漿(けっしょう)が固まる時間)の延長、コリンエステラーゼ(酵素)の低下などの検査異常が出てくる。脾腫(ひしゅ)が高度となると脾機能亢進症となり、血小板数、ついで白血球数、さらに肝硬変が進行すると赤血球数が低下してくる。内視鏡検査で食道・胃静脈瘤(りゅう)が、超音波検査やCT(コンピュータ断層撮影)で肝の形状異常、肝細胞癌の合併や脾腫が観察される。
診断は、進行した肝硬変では一般肝機能検査や腹部超音波検査やCTで容易にできる。しかし、進展していない場合には一般肝機能検査や超音波検査では困難で、腹腔(ふくくう)鏡や肝生検で確実となる。肝硬変の原因を調べるには、アルコール飲用歴や心疾患の聴取と、肝炎ウイルスマーカー、抗核抗体、抗平滑筋抗体、抗ミトコンドリア抗体などの測定を行う。肝硬変の重症度は、アルブミン値、プロトロンビン時間、ビリルビン値などで判断する。
[恩地森一]
合併症
合併症としては、食道・胃静脈瘤、消化管出血、肝性昏睡、特発性細菌性腹膜炎、出血傾向、腎障害、胆石症、肝細胞癌がある。食道・胃静脈瘤の発見は造影剤によるX線撮影では不正確であり、内視鏡検査を行う必要がある。直腸に静脈瘤ができると痔核(じかく)となる。腹壁には側副血行路ができる。消化管出血は、静脈瘤の破裂、胃・十二指腸潰瘍(かいよう)、びらんなどからの出血による。肝性昏睡には劇症肝炎の際に発症する急性のものと、進行した肝硬変や門脈と体循環のシャント(副血行路)による慢性のものがある。肝硬変では、消化管出血、便秘、感染、脱水、電解質異常や向精神薬服用をきっかけに意識障害が出現することが多い。意識、性格の変化、判断力の低下、異常行動、羽ばたき振戦(手の震え)がみられる。通常の診察では明確でないが、詳しい検査をすると軽い脳症のみられる潜在性肝性脳症がある。このような場合は車の運転や危険な場所に行くことは慎んだほうがよい。腹水、浮腫には利尿剤やアルブミンの補給を行う。肝硬変が進行すると腎臓への血液の流れが悪くなり腎機能が低下する(肝腎症候群)。腹水を合併した肝硬変では大腸や小腸由来の細菌が門脈経由で感染を生じ腹膜炎(特発性細菌性腹膜炎)を発症すると予後不良となる。
[恩地森一]
治療と予後
治療は、安静と食事療法が大切である。黄疸や腹水などがある非代償期(肝の動きが悪くなり、症状が出てくる時期)の肝硬変では安静が重要である。黄疸、腹水や肝性昏睡の症状のない代償期の肝硬変では、適度の運動を行い筋肉量を維持しておくことも大切である。肝性昏睡のないときには高タンパクの食事をとる。しかし、肝硬変には糖尿病を合併することが多いので、肥満にならないように注意する。肝硬変が進行すれば、分岐鎖アミノ酸の補給も必要となる。また、分割食として就寝時に少量の食事をとることも勧められている。肝性昏睡にはアンモニアの発生を防ぐためにラクツロース(緩下剤の一種)の服用、便通を整えること、抗生物質を経口的に服用することなどを行う。
予後は進行していないときには肝細胞癌を合併しないかぎりよい。死因は肝細胞癌、消化管出血と肝不全であるが、消化管出血と肝不全は減少し、肝細胞癌が増加して80%以上を占める。消化管出血の原因となる食道・胃静脈瘤には出血に対する治療として、また予防的に内視鏡下での静脈瘤結紮(けっさつ)術や硬化術を行う。肝硬変による門脈圧亢進症で、消化管とくに胃・十二指腸にはびらんや潰瘍性病変が出現し、消化管出血の原因となる。胃、食道のびらんや潰瘍からの出血を予防する目的でH2ブロッカー(胃液の分泌を抑える薬)を服用するとよい。肝不全は進展しないように、禁酒をしたり、GPTを下げる治療により肝炎の活動性を鎮静することが大切である。肝不全が高度となると肝移植(肝臓移植)の適応となってくる。原発性胆汁性肝硬変での成績がよい。B型ウイルス肝炎後の肝硬変では、施行後に抗ウイルス剤や高力価ガンマグロブリンを使用する。肝硬変患者、とくにB、C型肝炎後の肝硬変患者では肝細胞癌の合併を予測して3か月ごとの定期的な超音波検査とCT、アルファフェトプロテインα-fetoprotein(AFP、胎児性タンパクで、健康な成人の血液にはほとんど存在しない)、PIVKAⅡ(ピブカツー)(ビタミンKが欠乏しているときにできる異常タンパク)の検査が必要である。C型肝炎ウイルスによる肝硬変では、インターフェロン(ウイルスの増殖を抑制)治療によるC型肝炎ウイルスの駆除により、またグリチルリチン製剤やウルソデオキシコール酸などでGPTを下げておくことにより、肝細胞癌の発生を抑制できる。
[恩地森一]
改訂新版 世界大百科事典 「肝硬変」の意味・わかりやすい解説
肝硬変 (かんこうへん)
cirrhosis
肝臓が硬くなる病気で,肝硬変の肝臓が黄色を帯びていたことから,ギリシア語のkirrhos(帯黄色の)が語源となった。主として肝炎から進展した肝硬変症と,非ウイルス性の自己免疫性の機序によって起こる原発性胆汁性肝硬変がある。
肝硬変症cirrhosis of the liver
極度に進んだ肝臓障害(瀰漫(びまん)性肝障害)。日本では,B型肝炎,C型肝炎,アルコール性肝障害が原因の各30%ずつを占め,残りの10%は寄生虫やバンチ症候群,ウィルソン病など特殊な原因による。しかし欧米ではアルコールがおもな原因となっている。
肝硬変症は次のような形態学的基準にもとづいて診断される。すなわち,(1)肉眼的な結節の存在,(2)グリッソン鞘と中心静脈ないし肝静脈間の間質性隔壁の形成,(3)正常な肝小葉構造の喪失や偽小葉の形成,(4)瀰漫性病変の存在などである。すなわち,肝細胞が変性,壊死と再生を繰り返す一方,間葉系反応の亢進(隔壁性繊維形成)する結果,肝小葉の改築(偽小葉の形成)が起こり,肝細胞の機能が著しく障害されるのである。
症状
全身倦怠感,疲れやすい感じ,食欲不振などの自覚症状と,肝腫大,くも状血管腫,手掌紅斑,食道静脈瘤などが高率にみられる(このような症状を示すものを代償性肝硬変という)。程度の差こそあれ,脾腫もみられる。重症の場合は,黄疸,腹水,肝性昏睡や食道静脈瘤の破裂(吐・下血)などがみられる(このような肝硬変を非代償性肝硬変という)。
診断
肝生検や腹腔鏡による組織学的診断,肝シンチグラムやCTスキャンなどの画像診断が行われる。とくに画像診断は,組織学的診断が困難な症例に多用され,有効である。このほか,生化学的検査や血液検査も行われる。生化学的検査では,血清アルブミン,コレステロール,コリンエステラーゼなどが著しく低下し,一方,γ-グロブリン,膠質反応(ZTT,TTT)は中程度~高度に増加,上昇し,GOT,GPTは軽度の上昇にとどまるが,GOT/GPT比は1.0よりも大きくなる。血液検査では,血液凝固因子が著しく減少し,血小板も明らかに減少する。
治療と予後
治療は,慢性肝炎と同じく,安静と十分な栄養の補給が基本となり,肝水解物(プロヘパール),抽出物(商品名アデラビン9号),グルタチオンなどの薬物療法も行われる。しかし重要なのは合併症の予防と対策で,腹水には,血漿タンパク,アルブミンの補給,利尿剤(フロセミド,スピロノラクトンなど)の投与や,腹水濃縮再灌流などを行う。食道静脈瘤破裂にはタンポナーデや食道離断術を行う。肝性昏睡は,一般に便秘や脱水が誘因となることが多く,したがって下剤や十分な補液で急速によくなる。しかし,黄疸や出血を伴う肝性昏睡の予後は悪く,対策は劇症肝炎のそれに準ずる。肝細胞癌の80%は肝硬変を合併していることからもわかるように,肝硬変は肝細胞癌の主要な成因である。
→肝臓癌
原発性胆汁性肝硬変primary biliary cirrhosis(PBC)
圧倒的に女性に多く,中年女性に好発する。ウイルスやアルコールなどの明らかな原因がなく,自己免疫性の原因で発症すると考えられている。頑固な皮膚搔痒(そうよう)感と持続進行性の黄疸が特徴的な症状で,そのほか肝硬変の症状を伴う。黄色腫(両眼瞼に多い)も高率にみられる。しかし,なかには症状を欠くものもみられる(これを無症候性原発性胆汁性肝硬変という)。
診断は肝硬変症に準ずるが,血清学的検査で抗ミトコンドリア抗体が陽性で,しかも高値を示すときは本症と診断できる。IgM(免疫グロブリンM)も明らかに高値となることが多い。
黄疸がある場合には,血清コレステロールやリン脂質が高値を示し,アルカリホスファターゼやγ-GTPも顕著に上昇する。
治療としては,キレート剤,副腎皮質ホルモン剤などが用いられるが,有効性は低く,予後は不良である。
→肝炎
執筆者:岡部 和彦
出典 株式会社平凡社「改訂新版 世界大百科事典」改訂新版 世界大百科事典について 情報
食の医学館 「肝硬変」の解説
かんこうへん【肝硬変】
《どんな病気か?》
〈ウイルス肝炎から移行することが多い〉
慢性の肝臓病(かんぞうびょう)により肝細胞の壊死(えし)が起こると、抜けた空間を埋めるために線維組織がふえて、文字どおり肝臓がかたくなります。これが肝硬変(かんこうへん)の状態です。
原因のほとんどはウイルス肝炎(「ウイルス肝炎」参照)で、
なかでもC型肝炎によるものが6割を占めます。よく、大酒を飲む人は肝硬変になりやすいといわれますが、アルコールによるものは、全体の1割にすぎません。
初期の段階では、線維化していない正常な肝細胞がカバーするため、ほとんど症状がでません。代償性肝硬変(だいしょうせいかんこうへん)と呼ばれるこの段階をすぎると非代償性肝硬変となり、むくみ、腹水(ふくすい)(腹部に水がたまってふくれること)、黄疸(おうだん)、肝性脳症(かんせいのうしょう)などの症状が現れます。
肝性脳症とは、肝臓の解毒能力が低下し、血中アンモニア濃度が上昇して脳内に入り、精神や神経に異常をきたすものです。
肝硬変には特効薬がないので、安静と食事療法で、できるだけ代償期の状態を保つことが治療の基本となります。
《関連する食品》
〈初期はたんぱく質、ビタミン、ミネラルを十分とる〉
○栄養成分としての働きから
代償性と非代償性とでは、とるべき食事内容が異なります。代償性肝硬変では、肥満がないかぎり、活動度に応じた適切なエネルギー摂取とし、肝臓の機能を維持するために、たんぱく質、ビタミン、ミネラルを十分にとります。牛乳や乳製品、緑黄色野菜などを積極的に食べましょう。むくみや腹水を予防するため、塩分はひかえます。
一方、非代償性肝硬変の場合は、肝性脳症を防ぐために、たんぱく質をきびしく制限し、血中アンモニア濃度を下げます。また、脂肪の分解力が落ちるため油も制限し、塩分は1日6g以下とします。
便秘(べんぴ)も腸内でアンモニアを発生させるもとになるため、気をつける必要があります。
便秘予防に効果のあるビフィズス菌や食物繊維をたっぷりとりましょう。食物繊維は干し柿、インゲンマメ、ダイズ、ゴボウなどに含まれており、ビフィズス菌はヨーグルトや飲料などに添加されたものが市販されています。
肝炎と同様、肝機能を改善させるタウリンやグルタチオン、解毒作用を促進するクルクミンを含む食品も有効です(「ウイルス肝炎」参照)。
ただし、タウリンが含まれる魚介類のなかには、高コレステロールのものも多いので、非代償性肝硬変の場合はひかえめにします。もちろん、肝臓に負担をかけるアルコールも禁止です。
百科事典マイペディア 「肝硬変」の意味・わかりやすい解説
肝硬変【かんこうへん】
→関連項目アルコール性肝障害|ウィルソン病|肝癌|肝臓腫脹|肝不全|γ-GTP|C型肝炎|静脈瘤|前癌状態|吐血|脾腫|ヘパトーマ|モルガーニ|門脈圧亢進症
出典 株式会社平凡社百科事典マイペディアについて 情報
ブリタニカ国際大百科事典 小項目事典 「肝硬変」の意味・わかりやすい解説
肝硬変
かんこうへん
liver cirrhosis
出典 ブリタニカ国際大百科事典 小項目事典ブリタニカ国際大百科事典 小項目事典について 情報
栄養・生化学辞典 「肝硬変」の解説
肝硬変
生活習慣病用語辞典 「肝硬変」の解説
肝硬変
出典 あなたの健康をサポート QUPiO(クピオ)生活習慣病用語辞典について 情報
世界大百科事典(旧版)内の肝硬変の言及
【肝萎縮症】より
…肝臓は成人では1300~1500gあり,体内では最大の臓器である。急性肝炎に引き続き劇症肝炎fulminant hepatitisが発症したとき,および高度に進行した肝硬変では,肝臓は著しく小さくなる(萎縮する)。これを肝萎縮症という。…
【肝腫大】より
…慢性肝炎では,肝臓は通常1~2横指,腫大して硬くなる。アルコール性脂肪肝とアルコール性肝硬変では,ほとんど肝腫大を伴うが,禁酒によって急速に正常の大きさに戻る。黄疸,腹水を伴う重症な非代償性肝硬変では,肝臓が触れられなくなり,肝臓の萎縮の程度は肝臓疾患の重症度にほぼ並行する。…
【肝臓】より
…【和気 健二郎】
[肝臓の病気]
肝臓の構造と機能に関連して,多くの病態が発生する。大別すると,急性炎症(急性肝炎),慢性炎症(慢性肝炎),高度の繊維増加を伴う構造の変化(肝硬変),胆汁流出障害,循環障害,代謝障害,寄生虫感染などがある。これらの原因として,ウイルス感染,アルコール毒性,薬剤アレルギー,栄養障害,自己免疫異常,胆道疾患,心臓病などがある。…
※「肝硬変」について言及している用語解説の一部を掲載しています。
出典|株式会社平凡社「世界大百科事典(旧版)」
関連語をあわせて調べる
春になって暖かくなりかけた頃、急に寒さが戻って、地面などがまた凍りつく。《 季語・春 》[初出の実例]「七瀬御秡 同晦日也。〈略〉雪汁いてかへる」(出典:俳諧・誹諧初学抄(1641)初春)...